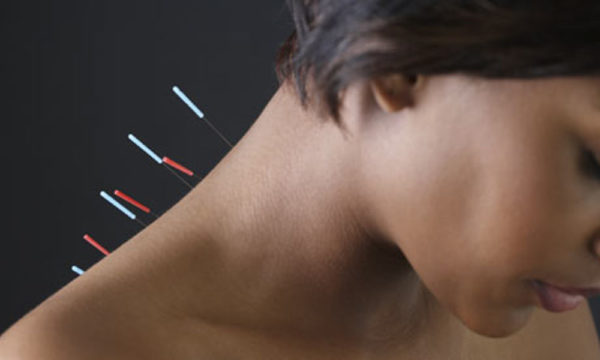
Остеофиты представляют из себя костные наросты ткани, по виду напоминающие шипы или небольшие бугорки. Возникают они наиболее часто в шейном отделе позвоночника, реже — в поясничном и грудном, а также в суставах конечностей.
Остеофиты имеют свойство ограничивать подвижность суставов из-за срастания костной ткани. Но есть в этой патологии и положительный момент: так осуществляется защита костей от возможного повреждения.
Большое количество остеофитов провоцирует заболевание под названием спондилез. В основном болезнь присуща людям старше 45-50 лет, когда начинаются первые дегенеративные изменения в костной ткани, но бывает и в более молодом возрасте.
К факторам, влияющим на развитие наростов на шейных позвонках относятся лишний вес, плоскостопие, гиподинамия, отягощённая наследственность, физические перегрузки, проблемы с осанкой, а также травмы позвоночника в анамнезе.
Патология долгое время не даёт о себе знать, и остеофиты можно обнаружить лишь на рентгеновском снимке. Со временем отмечается онемение шеи, снижение подвижности, а при массивных, крупных наростах — резкие боли и воспаление в близлежащих тканях. И тогда человек вынужден обратиться к врачу и пройти лечение.
Шейный спондилез всегда лечится комплексно. Не стоит думать, что остеофиты рассосутся сами собой, и даже лечебными методами, кроме радикальных, их не удалить.
Но грамотная терапия заболевания позволяет купировать болевой синдром, приостановить и восстановить подвижность позвоночных дисков.
Всего существует несколько терапевтических аспектов в отношении спондилеза:
- приём медикаментозных средств;
- прохождение физиотерапевтических процедур;
- правильный режим;
- хирургическое вмешательство.
При острых болях или обострении спондилеза показано только лечение фармакологическими , а специальные процедуры проводятся после улучшения самочувствия больного.
На тяжёлые формы болезни традиционные врачебные манипуляции практически не произведут эффекта, показана только операция.
Для лечения спондилеза применяются как местного, так и общего действия.
Показаны мази противовоспалительного действия — найс, вольтарен, диклофенак, а также обезболивающие и согревающие мази — капсикам, финаогон, випросал. С мышечными спазмами и окостенелостью шейных позвонков борются препараты магния, кальция, фосфора, витаминные комплексы с повышенным содержанием витамина В.
Анальгетики в виде таблеток применяются только при сильно выраженных болях, и длительное их применение нежелательно, так как большинство этих препаратов негативно сказываются на функционировании органов ЖКТ,
Физиотерапия — важная часть консервативного лечения остеофитов. Из процедур обычно назначаются:
- лечебная гимнастика — для общего укрепления мышц спины, в том числе плечевого пояса, формирования прочного мышечного корсета;
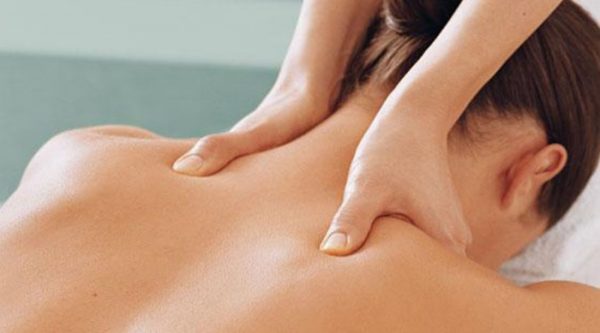
- массаж — для устранения спазмов, вызывающих болевые ощущения;
- рефлексотерапия — устраняет повышенный мышечный тонус и напряжение;
- гирудотерпапия (лечение пиявками) — снимает отёки близлежащих тканей;
- ношение ортопедического воротничка — для приведения положения позвонков к нормальному состоянию.
Обычно назначаются не все процедуры из этого списка, а лишь самые необходимые. Лечение остеофитов всегда сугубо индивидуальное и зависит от степени заболевания, выраженности костных наростов и их особенностей.
Во время лечения спондилеза находятся под запретом интенсивные физические нагрузки, поднятие тяжёлых предметов. Не рекомендуется долго находится в сидячем положении при отсутствии опоры на спину (сидеть на табуретке, например).
Полезны спокойные пешие прогулки, принятие ванн с успокаивающими травами или с морской солью. Рацион следует обогатить продуктами с высоким содержанием кальция (натуральным творогом, молоком, сыром), магнием (орехами, хурмой) и витаминами.
Методы лечения спондилеза, предлагаемые нетрадиционной медициной, помогают существенно снизить болевой синдром, но на сами костяные наросты никак не влияют. Зато средства полностью натуральны, и точно не окажут негативного воздействия на организм.
Из средств для внутреннего применения весьма хорошим эффектом обладает отвар из цветков боярышника. 3 столовых ложки свежих цветков растения нужно залить пол-литром воды, доведённой до кипения. Время настаивания — 40 минут. Пить по 50 грамм за минут 15-20 до приёма пищи.
Бузину тоже используют для лечения окостенелых шейных позвонков. На стакан кипятка берётся ложка сухих листьев. Погреть на водяной бане в течение 10 минут. Пить по четвертинке стакана 3-4 раза в сутки.
Скондилез — довольно опасное заболевание, и ещё коварное: часто человек узнаёт от нём, только тогда, когда остеофиты стали обширными и спровоцировали воспаление. И прогрессировать болезнь может быстро и внезапно. В тяжёлых случаях, на поздних стадиях необходимо оперативное лечение, так как традиционное не принесёт абсолютно никакой пользы.
, обсудим какие болезни можно ей вылечить.
Читайте про признаки сифилиса. Какие признаки недуга?
Хорошие советы, здесь вы узнаете про лечение уретрита у женщин.
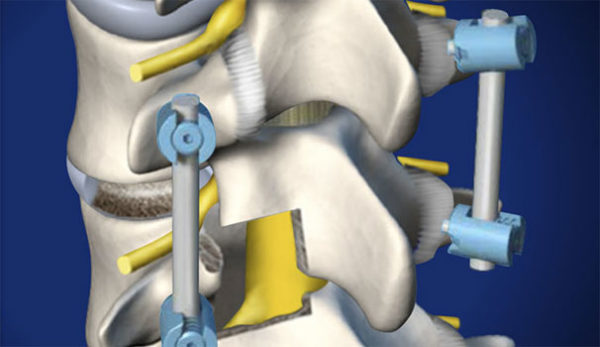
Проблемы с разросшимися остеофитами решают несколькими способами хирургического вмешательства:
- фораминотомия — увеличение расстояния между двумя шейными дисками с целью снижения давления на нервные окончания;
- фасектомия — фасеточный сустав, поражённый наростом, удаляется целиком;
- ламинотомия — незначительное расширение отверстия в костной пластине, защищающей канал позвоночника.
- ламинэктомия — частичное удаление пластины, редко — полное.
Как и любое вмешательство в тело позвоночника, операция по лечению остеофитов неразрывно связана с рядом рисков и осложнений, таких как попадание инфекции, проблемы с позвоночником в будущем, затруднённый отток мочи, повреждение спинного мозга, боли в нижних конечностях.
Для профилактики спондилеза рекомендуется регулярно проводить разминку мышц спины, особенно людям, имеющим сидячую работу. Нужно контролировать осанку, а если она нарушена, то принять меры по её исправлению. Немаловажную роль играет и правильное питание: рацион должен быть сбалансирован, обогащён кальцием и витаминами. Людям с избыточной массой тела следует нормализовать вес и в дальнейшем контролировать его, чтобы избежать повышенной нагрузки на шейные позвонки.
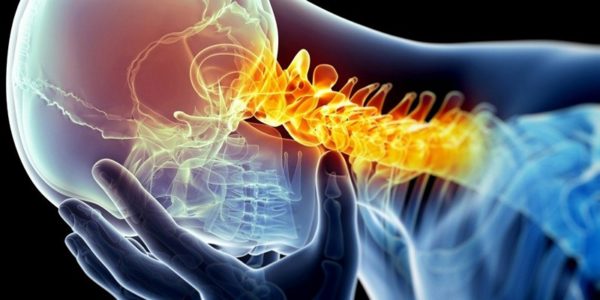
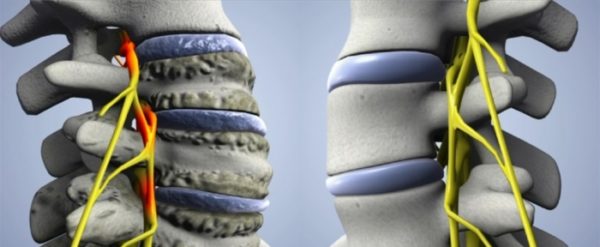
Остеофиты шейного отдела позвоночника: что это такое? Данный вопрос волнует многих пациентов. Позвоночник — очень важный орган человека. Позвонки, составляющие позвоночник, соединяются друг с другом посредством межпозвоночных дисков. Поэтому позвоночник гибкий и подвижный. Особенно это касается шейного отдела. Он испытывает большие нагрузки, чем другие отделы, и поэтому в нем чаще возникают различные патологии. Остеофиты шейного отдела — одно из таких заболеваний.
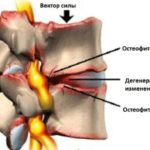
Остеофиты — это наросты из костной ткани. Их форма представляет собой небольшие остроконечные шипы.
В основном остеофиты образуются в шейном отделе позвоночника, иногда возможно образование в грудном и поясничном отделах. Остеофиты могут возникнуть на различных костях, но чаще всего появляются именно на позвоночнике.
Межпозвоночные диски — это тонкая хрящевая прослойка между позвонками. Если в результате каких-либо причин диски истончаются, позвонки остаются без защиты и трутся между собой. Чтобы оградить сустав от повреждения, и появляются остеофиты.
Из-за их появления становится меньше межпозвоночное пространство, сдавливаются нервные волокна и человек испытывает боль.
Иногда возникают перемычки из костной ткани, и позвонки срастаются между собой, появляется заболевание — спондилез. В результате может произойти частичное или полное обездвиживание шейного отдела.
Костные отростки возникают у людей старше 40 лет. Причиной являются дегенеративные изменения костей, которые начинаются еще в молодости, а проявляют себя с возрастом.
Основные причины образования остеофитов:
- плоскостопие;
- неправильный обмен веществ;
- наследственность;
- остеохондроз.
Причинами также могут быть травмы, неправильная осанка, долгое нахождение на ногах или в положении сидя, непосильные физические нагрузки, для женщин — хождение на шпильках.
- Посттравматические. Во время перелома костей вокруг обломков нарастает костная мозоль. Иногда кость не повреждается, но возникает надрыв надкостницы. Потом она окостеневает и преобразуется в остеофит. Обычно они образуются в локте или колене.
- Дегенеративно-дистрофические. Образуются при сильных физических нагрузках на сустав или вследствие сенильного артроза. При спондилезе и деформирующем артрозе поверхности сустава срастаются, соединение теряет подвижность. Это может произойти и в позвоночнике.
- Остеофиты, возникшие как следствие воспаления надкостницы. Тогда происходит окостенение отдельных ее участков.
- Если существует опухоль злокачественного характера, могут образоваться крупные остеофиты, по форме похожие на козырек. Они иногда возникают и при доброкачественых опухолях, когда возникают изменения хрящевой ткани.
- Остеофиты возникают вследствие эндокринных заболеваний при дегенеративной патологии опорно-двигательного аппарата.
- Реже остеофиты образуются вследствие неврогенных заболеваний.
На начальной стадии остеофит может не иметь симптомов. Такой процесс чаще протекает в грудном отделе до тех пор, пока позвоночник не утрачивает подвижность. В остальных отделах позвоночника заболевание тоже может протекать бессимптомно до тех пор, пока наросты не начинают давить на нервные пучки. Тогда человек испытывает боль.
Что такое остеофиты шейного отдела позвоночника? Остеофиты в шейном отделе вызывают боли и проявления неврологического характера. Подвижность позвоночника снижается, человек чувствует боль даже при наклоне головы. Чем крупнее остеофит, тем сильнее боль и тем больше ограничение подвижности.
Диагностика. При обследовании врач определяет костные наросты методом пальпации, прощупывая позвоночник на отдельных его частях. Более совершенная диагностика проводится методом рентгенологического исследования. На снимках можно хорошо рассмотреть остеофиты по краям позвонков, их форму, размер и степень разрастания.
Как избавиться от остеофитов на позвоночнике, какое лечение предпочтительнее?
Костные наросты сами по себе не рассосутся и терапевтическими лечебными методами их устранить невозможно. Лечение позволяет облегчить боль, приостановить развитие заболевания и вернуть подвижность межпозвоночным дискам. Комплексное терапевтическое лечение спондилеза можно провести несколькими методами:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- соблюдение режима;
- оперативное лечение.
Тяжелые формы болезни терапии не поддаются, лечить их можно только хирургическим путем.
Лекарственная терапия включает использование противовоспалительных мазей, таких как Вольтарен, Диклофенак. Применяются обезболивающие и прогревающие мази.
Обезболивающие таблетки желательно применять только при сильных болевых ощущениях и недолго, так как они отрицательно действуют на работу желудочно-кишечного тракта.
Очень важна физиотерапия. Обычно назначаются такие процедуры:
- лечебная физкультура — укрепляет мышцы спины и шеи;
- массаж — устраняет спазмы, облегчает болевой синдром;
- рефлексотерапия — расслабляет мышцы, уменьшает их тонус;
- гирудотерапия — борется с отечностью окружающих тканей;
- ортопедический воротник — помогает удерживать позвонки в правильном положении.
Чаще всего рекомендуют не все эти способы, а только наиболее эффективные в конкретном случае. Лечение подбирает врач каждому пациенту индивидуально, в зависимости от размера костных выростов, их развития. В период лечения запрещаются тяжелые физические нагрузки. Нежелательно долго сидеть без опоры для спины.
Рекомендуются ходьба пешком, ванны с настоями трав или с компонентами морской соли. В меню надо включить продукты, содержащие витамины и минералы. Если терапевтические методы лечения не помогают, остеофиты удаляются хирургическим способом. Во время операции образования удаляются полностью.
Тактику лечения выбирает врач. Есть некоторые факторы, которые определяют тактику лечения, например, сопутствующие заболевания или возраст больного.
Методы народной медицины не устраняют наросты, но облегчают состояние больного, помогают уменьшить боль. Зато народные способы натуральны и ничего, кроме пользы, не принесут.
Эффективное действие оказывает отвар цветков боярышника. 3 ст. л. цветков заливают 0,5 л кипятка, настаивают 40 минут. Пьют по 1 ст. л. перед едой.
Такое же действие оказывает бУЗИна. Надо 1 ст. л. сухих листьев залить 1 стаканом кипятка. Дать постоять 10 минут. Пить по половине стакана несколько раз в день.
Профилактика состоит в ведении здорового, подвижного образа жизни. Если по роду деятельности человеку приходится много сидеть, надо иногда вставать, выполнять упражнения для мышц шейного и поясничного отдела позвоночника. Очень важно сохранять ровную осанку, держать прямо спину.
источник
От проблем с позвоночником страдает практически каждый взрослый человек на планете – характер двигательной активности и другие негативные факторы способствуют развитию патологических процессов в тканях позвонков и межпозвоночных дисков. Одной из разновидностей подобных заболеваний являются остеофиты шейного отдела, и они могут привести к серьезным последствиям для здоровья, вплоть до инвалидности. Чтобы избежать осложнений, нужно вовремя распознать патологию, пройти диагностику и соответствующее лечение.
Остеофиты представляют собой костные наросты в виде шипов или крючков, которые образуются как в межпозвоночном пространстве, так и на самих позвонках. Механизм их появления заключается в разрастании костной ткани, окостенения связок, надкостницы и других тканей, расположенных рядом с позвонками. Они могут образовываться в любом участке позвоночника, но чаще всего поражают шейный отдел, так как он наиболее подвижен, подвергается серьезным нагрузкам и быстрому износу. Чаще всего они возникают у людей старше 40 лет, но при наличии сопутствующих заболеваний и других негативных факторов могут диагностироваться и в более молодом возрасте.
Для справки: остеофиты могут образовываться не только в позвоночнике, но и в других частях тела, где есть костная или хрящевая ткань – в локтевых и коленных суставах, пальцах и пятках (в народе пяточные остеофиты известны под названием шпоры).
Остеофиты редко выступают самостоятельным заболеванием – чаще всего они появляются вследствие дегенеративных процессов в позвоночнике (остеохондроз, остеоартроз и т.д.). Кроме того, существует ряд негативных факторов, которые способствуют формированию костных наростов на позвоночнике:
-
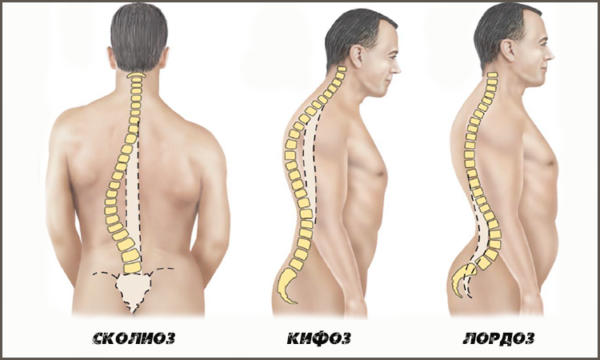
неправильная осанка и патологии, связанные с искривлением позвоночника (сколиоз, кифоз);
Как правило, для появления остеофитов нужна совокупность нескольких негативных факторов – например, дегенеративные процессы в тканях позвоночника часто сочетается с неправильным питанием, что усугубляет патологию и ускоряет появление наростов.
Интересно: у мужчин остеофиты чаще всего появляются вследствие тяжелых нагрузок (заболевание встречается у профессиональных спортсменов-тяжелоатлетов, но они часто не ощущают его симптомов из-за хорошо развитой мускулатуры). В случае с женщинами основными негативными факторами выступают гормональные изменения при беременности или климаксе.
В зависимости от причин возникновения и особенностей клинического течения, остеофиты подразделяются на несколько категорий.
| Разновидность остеофитов | Особенности |
|---|---|
| Дегенеративно-дистрофические | Причина данной формы заболевания – сильные физические нагрузки, патологические процессы позвоночника (артрозы, сенильные или деформирующие). Подвижность суставов ухудшается, вследствие чего их поверхности срастаются. |
| Системно-патологические | Наросты появляются вследствие системных или аутоиммунных процессов в организме, чаще всего на фоне врожденных или приобретенных изменений в позвоночнике. |
| Периостальные | Основной провоцирующий фактор заболевания – воспалительные процессы, чаще всего в надкостнице или в других окружающих позвонки тканях. Осложнением патологий выступает беспорядочное окостенение отдельных участков. |
| Массивные | Остеофиты в виде шпор или козырьков, которые развиваются при наличии доброкачественных опухолях в костной или хрящевой ткани, иногда – из-за метастазов злокачественных новообразований. |
| Посттравматические | Возникают после переломов, повреждениях костных структур, надрывов надкостницы – организм всеми силами старается исправить дефект, наращивая вокруг него твердые ткани. |
| Нервно-паралитические (неврогенные) | Поражения ЦНС также могут способствовать патологическому разрастанию костной ткани. |
Внимание: чаще всего в области шейного отдела позвоночника наблюдается появление дегенеративно-дистрофических и системно-патологических остеофитов, но самыми опасными являются массивные, так как они свидетельствуют о наличии злокачественных или доброкачественных опухолей.
На первых стадиях болезнь протекает бессимптомно, особенно если она характеризуется одиночными остеофитами небольшого размера. Выраженные проявления появляются тогда, когда костные образования начинают давить на нервные волокна, вызывая следующие симптомы:
- боли при движениях головы;
- нарушение подвижности шеи;
- головокружения, головные боли;
- скачки артериального давления;
- нарушения зрительной функции;
- редко наблюдается недержание кала и мочи.
Неврологическая симптоматика (головокружения, головные боли, обморочные состояния) связана с тем, что остеофиты пережимают кровеносные сосуды и артерии, которые питают головной мозг, вследствие чего его работа ухудшается.
Важно: остеофиты могут вызвать серьезные нарушения работы головного и спинного мозга, что может способствовать инсультам и другим тяжелым патологиям, а в некоторых случаях приводит к инвалидности.
Симптомы остеофитов напоминают проявления других заболеваний, поэтому для постановки точного диагноза необходимо обратиться к врачу-неврологу, травматологу или хирургу, и пройти назначенные исследования. Диагностика начинается со сбора жалоб и анамнеза, а также внешнего осмотра больного – остеофиты крупных размеров можно прощупать при пальпации позвоночника.
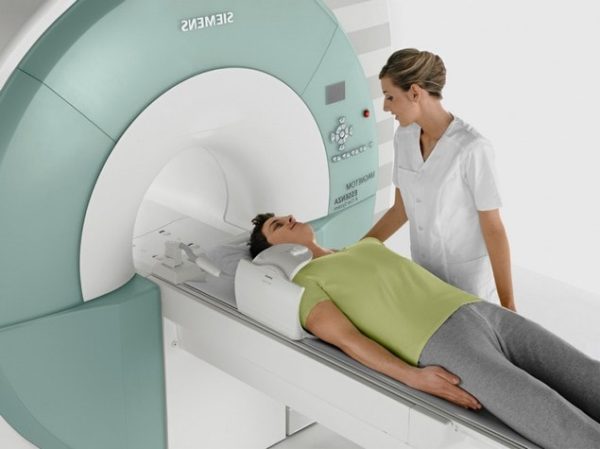
Основные методы диагностики заболевания – рентгенография, КТ и МРТ. С их помощью можно определить локализацию костных наростов, их размеры и клинические особенности, а также нарушения и изменения в близлежащих тканях. Дополнительно больным назначается электронейромиография, которая определяет нарушения функций нервных окончания, и клинические анализы крови для выявления воспалительных процессов в организме.
На начальных стадиях остеофиты поддаются консервативному лечению, основная цель которого – снизить проявления заболевания, остановить дегенеративные процессы в тканях и восстановить нормальную работу позвоночника.
Если вы хотите более подробно узнать, как лечить краевые остеофиты тел позвонков, а также рассмотреть альтернативные методы лечения и профилактику, вы можете прочитать статью об этом на нашем портале.
В число медикаментозных препаратов, которые применяются в терапии остеофитов, входят:
-
анальгетики и НПВС (нестероидные противовоспалительные препараты) в форме таблеток, мазей или инъекций, которые снимают болевые ощущения и другие проявления патологии;
Внимание: назначением лекарственных препаратов при остеофитах шейного отдела должен заниматься врач – каждый из них имеет определенные противопоказания и побочные эффекты, поэтому при выборе следует учитывать общее состояние больного и особенности его организма.
Для улучшения эффекта от приема медикаментозных средств и ускорения процессов выздоровления применяются физиотерапевтические методы:
-
электрофорез с лекарственными средствами и экстрактами лечебных растений;
Хороший эффект при остеофитах дает мануальная терапия и массаж – они улучшают кровообращение в пораженных местах, снимают мышечное напряжение, восстанавливаются подвижность и функциональность шейного отдела позвоночника. Данные процедуры проводятся после купирования острых симптомов патологии (боли, серьезное ограничение подвижности и т.д.) и выполняются исключительно опытными специалистами, так как любые ошибки могут привести к серьезным последствиям для здоровья.
Если вы хотите более подробно узнать, основную технику мануальной терапии позвоночника, а также рассмотреть эффекты от лечения, вы можете прочитать статью об этом на нашем портале.
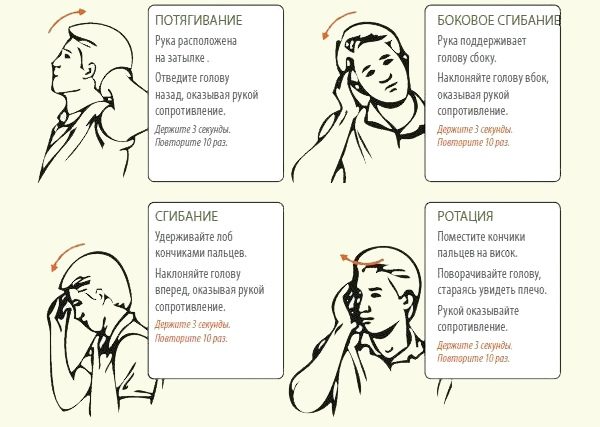
Для укрепления мышечного корсета и профилактики обострений необходима постоянная двигательная активность, но без серьезных физических нагрузок. Для этого хорошо подойдут даже обычные пешие прогулки, но лучше начать регулярно выполнять упражнения лечебной физкультуры. ЛФК при остеохондрозе шейного отдела позвоночника назначается специалистами, а комплекс разрабатывается в индивидуальном порядке. Не рекомендуется проведение лечебной физкультуры с использованием динамических упражнений на протяжении всего периода обострения. Такие занятия в это время могут привести к усилению имеющихся неприятных проявлений и спровоцировать необратимые изменения в позвоночнике.
При выполнении упражнений необходимо соблюдать общие правила, повышающие эффективность занятий:
- гимнастику необходимо выполнять регулярно только после предварительного разогрева мышц шеи;
- занятия следует прекратить при появлении во время движений дискомфорта, онемения;
- на протяжении всего занятия в острый период позвоночный столб должен находиться строго в вертикальном положении – это необходимо для предупреждения смещений и дополнительных повреждений позвонков (зафиксировать шейный отдел можно с помощью специального корсета);
- не рекомендуется выполнять упражнения резкими и размашистыми движениями, так как это может привести к травмам суставов и связок;
- запрещены полные круговые движения головой и сильное запрокидывание ее назад.
Помимо лечебной физкультуры, больным с остеофитами можно заниматься плаванием, йогой, пилатесом и другими видами спорта, направленными на укрепление и растяжку мышц.
Важно: от контактных и экстремальных видов физической активности, а также тяжелой атлетики при данной патологии лучше отказаться – риск серьезных последствий для здоровья слишком высок.
Вылечить остеофиты консервативным путем невозможно – можно приостановить их рост и распространение, а также снизить выраженность симптомов. На поздних стадиях патологического процесса, при интенсивных болевых ощущениях и серьезных нарушения работы опорно-двигательного аппарата назначается хирургическое лечение наростов.
Для этого используется несколько видов операций:
- ламинотомия, хирургическая коррекция костной пластины, которая перекрывает позвоночный канал;
- ламинэктомия – полное или частичное удаление защитной костной пластины;
- фасектомия подразумевает полное удаление фасеточного сустава, на котором локализуются остеофиты, и замену его искусственным;
- фораминотомия – увеличение расстояния между близлежащими позвонками, что устраняет компрессию нервных корешков.
Хирургическое вмешательство – достаточно рискованный способ лечения остеофитов, так как он может повлечь за собой ряд послеоперационных осложнений, включая повреждение спинного мозга, инфицирование пораженной области, иммобилизацию (нестабильность) позвоночника и т.д. Кроме того, операция не гарантирует успешного излечения и улучшения состояния, так как патология имеет склонность к рецидиву, но в некоторых случаях она является единственным шансом для больного на нормальный образ жизни.
Для предупреждения развития остеофитов и других патологий позвоночника необходимо правильно питаться (рацион должен содержать все необходимые витамины и микроэлементы), вести здоровый образ жизни и заниматься легкой физической активностью. Спать нужно не менее 6-8 часов в день на ортопедическом матрасе и низкой подушке, так как слишком мягкие или жесткие кровати способствуют нарушениям работы опорно-двигательного аппарата.
Женщинам лучше отказаться от высоких каблуков, а во время беременности следить за весом и носить специальный корсет, чтобы устранить чрезмерную нагрузку на позвоночный столб. После 50 лет следует уделять здоровью позвоночника и костей особое внимание – принимать специальные витаминные комплексы для укрепления тканей.
Развитие остеофитов и связанных с ними симптомов способны ухудшить качество жизни человека и вызвать серьезные осложнения, но при своевременном, правильном и регулярном лечении патологический процесс можно остановить без печальных последствий для здоровья.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
источник
остеофитов различной локализации вариабельны, поскольку происходит сдавление и воздействие на разные органы и ткани. Более того, довольно часто остеофиты протекают бессимптомно, не причиняя человеку каких-либо неудобств и не проявляясь клиническими признаками, а выявляются случайно в ходе обследования по другому поводу.
образуются при таких заболеваниях, как остеохондроз или
. Чтобы понимать, какую симптоматику могут вызывать остеофиты позвоночника, необходимо знать его строение.
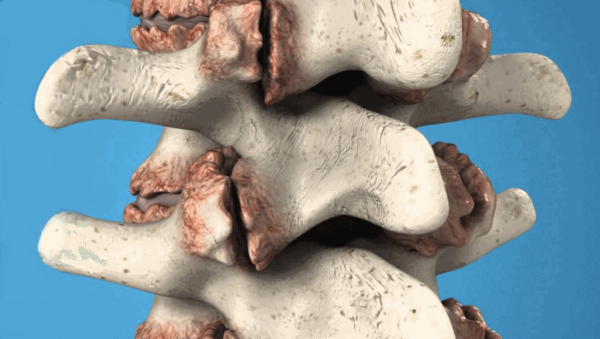
Так, позвоночный столб представляет собой цепочку соединенных между собой хрящами позвонков. Каждый позвонок имеет тело, дугу и выросты – два боковых и один спинальный. Отверстие между дугой и телом позвонка имеет овоидную форму. При расположении позвонков друг над другом в позвоночном столбе все овоидные отверстия формируют как бы длинный сплошной канал, в котором проходит спинной мозг.
Выросты-остеофиты могут образовываться на различных поверхностях тела позвонков – передней, задней, боковой или отростках. В соответствии с расположением остеофитов на позвонке, их подразделяют на передние, задние, боковые, переднебоковые и заднебоковые. Однако данная классификация не имеет большого значения для выделения симптоматики остеофитов. С точки зрения клинический проявлений более важна локализация остеофитов в том или ином отделе позвоночного столба, например, шейном, грудном или поясничном.
Соответственно, расположение остеофитов на той или иной поверхности тела позвонка в различных отделах приводит к разным нарушениям, таким, как боли, сдавление спинного мозга, сниженная подвижность и т. д. Причем при различном расположении остеофитов один и те же симптомы будут проявляться по-разному.
Так, при расположении остеофитов в поясничном отделе позвоночника человека будет беспокоить сниженная подвижность и боль в пояснице. Кроме того, если остеофиты начнут сдавливать спинной мозг или нервные пучки, отходящие от него, то возможно появление болей или онемения в ноге или стопе, расстройства мочеиспускания и подворачивания стопы при ходьбе.
В целом, вне зависимости от расположения остеофитов в том или ином отделе позвоночного столба, они могут проявляться следующим общими симптомами:
- Болевой синдром;
- Окостенение связок позвоночника;
- Ограничения подвижности позвоночника.
Сначала остеофиты не вызывают болевого синдрома, но через некоторое время, когда позвонки сильно деформируются, происходит сужение канала, по которому проходит спинной мозг. В результате происходит сдавление спинного мозга, что и провоцирует болевой синдром.
в области повреждения, усиливаясь при движениях,
или любом другом сильном напряжении мышц.
Кроме того, из-за сдавления участков нервных волокон, которые отходят к различным органам и тканям, боль может распространяться в разные части тела. Так, при сдавлении остеофитами поясничного отдела спинного мозга боль распространяется в ногу, ягодицу и стопу, напоминая радикулит. При расположении остеофитов в грудном отделе боль может также локализоваться в руке, плече, лопатке и пальцах. Если же остеофиты расположены в шейном отделе позвоночника, то боль может локализоваться и в руках, и в ногах.
Если остеофиты очень сильно сдавливают спинной мозг, то может возникать онемение и потеря двигательной чувствительности в тех частях тела, к которым отходят нервные волокна из пораженного участка мозга.
При локализации остеофитов в шейном отделе также могут отмечаться сосудистые нарушения, возникающие из-за сдавления сосудов, приносящих кровь к структурам головного мозга. Данные сосудистые нарушения могут проявляться скачками давления, головокружением, шумом в ушах, расстройством зрения, головными болями и т. д.
Окостенение связок позвоночника происходит из-за того, что постоянное давление на них остеофитом вызывает их отмирание с последующим проникновением в них солей кальция.
Ограничение подвижности позвоночника обусловлено, с одной стороны, окостенением связок, а с другой – изменением формы позвонков, вследствие чего они перестают идеально подходить друг к другу и не дают всему позвоночному столбу двигаться согласованно.
Как правило, остеофиты образуются в суставах, испытывающих наиболее сильные нагрузки, таких, как тазобедренный, коленный или плечевой. На начальных этапах остеофиты обычно не вызывают каких-либо клинический проявлений, а на первый план выходят симптомы заболевания, спровоцировавшего образование выростов. Однако по мере разрастания остеофитов они начинают сдавливать и разрушать ткани суставов, вызывая боль, ограничение подвижности и деформацию органа.
Вне зависимости от того, в каком суставе локализованы остеофиты, они будут проявляться следующими симптомами:
- Боли;
- Ухудшение подвижности пораженного сустава;
- Деформация сустава.
Болевой синдром обусловлен травматизацией связок и хрящей сустава остеофитами. Интенсивность и продолжительность болей зависят от длительности существования и, соответственно, размеров остеофитов. Так, чем дольше существуют выросты и чем больший имеют размер, тем сильнее
. Выяснено, что остеофиты размером менее 1 – 2 мм не доставляют человеку каких-либо неприятных ощущений, но при их увеличении более 2 мм возникают боли в пораженном суставе. Причем вначале боли появляются к вечеру, после того, как сустав испытывает нагрузки в течение дня. Затем боли появляются все раньше.
Ухудшение подвижности суставов также развивается только тогда, когда остеофиты достигнут значительных размеров. Следует помнить, что ухудшение подвижности всегда сочетается с выраженными болями в суставе, появляющимися в течение дня. Подвижность сустава ухудшается из-за укорочения и утолщения связок и мышц на фоне хронического воспалительного процесса, спровоцированного остеоартрозом, и сдавления остеофитами.
Деформация сустава появляется только на поздней стадии, когда остеофитов много и имеется отчетливый болевой синдром с ограничением движений. Деформация сустава происходит из-за того, что остеофиты увеличивают площадь сочленяющихся костей, формируя их причудливые очертания.
Как правило, на стопе образуются остеофиты пяточной кости, которые также называются
или пяточными шпорами. Выросты формируются на фоне хронического воспаления или дегенеративных процессов в ахилловом сухожилии, которое прикрепляется к пяточному бугру и поддерживает продольный свод стопы (рисунок 1).
Рисунок 1 – Область прикрепления ахиллова сухожилия.
Наиболее часто сухожилие воспаляется или в нем развивается дегенеративный воспалительный процесс вследствие сильных нагрузок на ноги или травм пяточной кости, что приводит к рефлекторному образованию толстого хряща, который организм пытается вырастить для защиты травмируемой ткани. Данный хрящ начинает неравномерно окостеневать, вследствие чего и формируются остеофиты на пяточной кости.
Остеофиты данной локализации всегда проявляются болью и нарушением подвижности стопы. Боль обычно возникает или усиливается при физической нагрузке на пятки, например, при длительной ходьбе или стоянии. Характерным признаком остеофитов является наиболее сильная выраженность боли преимущественно по утрам, что обусловлено укорочением сухожилия за ночь и повторным его растяжением после пробуждения.
Движения стопы нарушаются только при большом количестве остеофитов на пятке, когда боли очень сильно выражены. Из-за болей человек старается не опираться на пятку, а переносит вес тела на переднюю часть стопы, вследствие чего нарушается ее функционирование.Подробнее о пяточных шпорах
Остеофиты руки (кисти) наиболее часто формируются на пальцах, образуя выпячивающиеся бугорки. На начальных этапах выросты протекают бессимптомно, а когда размер остеофитов увеличивается, то могут провоцировать боли при сгибании или разгибании пальцев, а также нарушение их подвижности.
Чтобы жизнь человека всегда была полноценной, все его органы, включая кости и суставы, должны быть здоровыми, чтобы находиться друг с другом в идеальной взаимосвязи. А когда появляются боли в области спины и позвоночника в частности, то это может стать причиной ряда серьезных заболеваний.
- Что представляют собой остеофиты?
- Причины появления наростов в разных отделах позвоночнике
- Классификация остеофитов в области позвоночника
- Основные симптомы остеофитов разных отделов позвоночника
- Особенности остеофитов шейного отдела
- Симптомы остеофитов грудного и поясничного отдела позвоночника
- Способы диагностики остеофитов
- Остеофиты шейного отдела позвоночника: лечение
- Медикаменты
- Лечение физиотерапией
- Лечение остеофитов шейного отдела народными методами
- Лечение спондилеза хирургическим методом
Сегодня мы расскажем, что представляют собой остеофиты в области позвоночника, и каким должно быть их лечение.
Остеофиты в шейном или другом отделе позвоночника представляют собой нарушения позвоночного столба и имеют вид наростов на позвонках или позвоночных суставов. Они могут иметь форму бугорков, острых шипов или небольших возвышенностей. Такие наросты чаще всего встречаются у людей старше 40 лет.
Образовываются остеофиты таким образом:
- при остеохондрозе может произойти дистрофия диска;
- диск способен заполнять межпозвоночные пространства;
- даже при минимальных нагрузках на позвонки могут появиться воспаления, вывихи и подвывихи.
Затем диски провоцируют срастание костной ткани, подобное разрастание образований и окостенение дисков могут вызывать такое заболевание, как спондилез.
Остеофиты в шейном или другом отделе образовываются при раздражении надкостницы, когда суставы трутся друг о друга.
Чаще всего причинами образования подобных шипов в области позвоночника являются такие заболевания и факторы:
- остеохондроз;
- плоскостопие;
- проблемная осанка;
- нарушенный обмен веществ;
- наследственный фактор;
- нарушения эндокринной системы;
- нагрузки на позвоночник;
- травмы позвоночника.
Остеофиты, которые появляются в виде шипов и других видов наростов в области шейного и прочих отделов позвоночника, бывают следующих видов:
- посттравматические – появляются после перенесенных переломов и прочих видов повреждений костной структуры. Их причиной является надрыв надкостной ткани. В данном случае наросты появляются в коленном и локтевом суставе. Особенно опасны для здоровья вывихи с последующим разрывом связок;
- дегенеративно-дистрофические – они появляются при дегенерации суставов или после сенильного артроза. В позвоночном столбе часто может появиться риск обездвиживания суставов, когда суставные поверхности срастаются;
- периостальные – в шейном отделе позвоночника эти виды остеофитов могут появиться при воспалении надкостницы, когда некоторые ее части беспорядочно окостеневают;
- массивные или краевые – такой вид развивается вследствие злокачественной опухоли костных тканей или метастазах при раке молочной железы или же предстательной;
- разрастания, которые появляются при любых системных изменениях в скелетной части.
Остеофиты в колене возникают после перенесенной травмы или инфекции. Характерные симптомы:
- Сильный хруст .
- Слабость.
- Нарушение подвижности колена.
- Боль — длительная, ноющая.
- Ухудшение общего самочувствия.
Как лечить и как убрать остеофиты колена, решает врач.
Стрелками указаны зоны поражения.
В начальных стадиях костные наросты неплохо поддаются медикаментозной терапии и лечению народными средствами, в запущенном состоянии может потребоваться хирургическое удаление остеофитов или тотальная замена сустава.
Эндопротезирование — это установка искусственного импланта на место пораженных костей.
Причины образования остеофитов тазобедренного сустава:
- генетическая предрасположенность;
- отсутствие физической активности;
- травмы костей;
- лишний вес;
- воспалительные дегенеративные патологии (лечение будет наиболее сложным).
Частая причина остеофитов такого сустава — запущенная форма остеоартроза. На начальных этапах размер остеофитов не будет превышать 1-2 мм, однако наросты способны увеличиваться до 5 мм и приобретать заостренную форму.
Лишний вес — убийца опорно-двигательного аппарата.
Перед тем как лечить такие образования, человеку нужно выявить первопричину патологии.
Исчезают ли со временем костные образования, стоит ли их вообще лечить? Врачи советуют начинать лечебную терапию уже при выявлении мелких остеофитов: при отсутствии вовремя принятых мер образования начнут поражать все большие участки здоровой кости, увеличиваться в размерах, устранять их после этого будет еще сложнее.
Сами по себе (без лечения) рассасываться остеофиты не могут: это не мягкие ткани, особенно если они крупные.
Остеофиты плечевого сустава возникают вследствие ранее перенесенной травмы либо по причине прогрессирования дегенеративных поражений суставов рук. Образования могут локализоваться, как в одном, так и сразу в обоих плечевых суставах человека.
Гораздо легче предотвратить развитие остеофитов, нежели потом проводить их удаление лазером или прочими методами. Для этого важно придерживаться рекомендаций специалистов:
- Отказаться от пагубных привычек : курения, приема спиртных напитков.
- Оберегать себя от травм и ушибов суставов ( кистей рук , локтевого сустава и т. п.).
- Своевременно лечить заболевания, вызвающие развитие остеофитов. Особенно важно вовремя устранять гормональные сбои в организме, проблемы с почками, различные эндокринные нарушения.
- Ежегодно проходить профилактический осмотр у врача и сдавать анализы, даже если нет значительных ухудшений в состоянии.
- При появлении первых признаков остеофитов ( скованность в суставе по утрам , боль) как можно скорее обратиться к доктору и провести диагностику.
- Придерживаться здорового и хорошо сбалансированного питания.
- Купировать инфекционные или воспалительные процессы в организме.
- Поддерживать стабильность хронических патологий.
- Пользоваться защитными накладками на суставы при занятиях опасными видами спорта.
- При длительной работе за компьютером нужно сидеть ровно и не допускать неправильного положения суставов, которые могут ухудшить состояние седалищной кости.
- Ежедневно заниматься физкультурой . Это может быть обычная зарядка или гимнастика. Также отлично подходит йога, бег, плавание, катание на велосипеде.
- Контролировать массу тела , не допускать ожирения.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
В области колена могут развиваться различные воспалительные процессы. Одной из разрушительных патологий является костный нарост на суставах (остеофиты).
Бороться с наростами можно и нужно. Что это такое остеофиты коленного сустава, расскажем в этой статье, а также разберемся с методами устранения проблемы.
Коленный сустав часто подвергается травмам и повреждениям различного характера.
Из-за постоянной травматизации, в колене возникают воспалительные процессы, что приводит к разрушению хрящевой ткани.
На фоне постоянных повреждений могут возникать и новообразования, такие как остеофиты коленного сустава (см. фото).
Остеофиты образуются из тканей хряща, и разрастаясь, начинают давить на близлежащие суставные ткани, нарушая кровообращение и питание коленного сустава.
Выделяют следующие причины возникновения остеофитов:
- генетический фактор;
- травмы, после которых происходит нарушение нормального функционирования суставов;
- суставные воспаления инфекционного или вирусного характера;
- осложнения после операционного вмешательства;
- сбой работы гормональной системы;
- нарушение обменных процессов организма. Сюда же относится ожирение;
- повреждения надкостницы, вызванные занятием профессиональным спортом;
- опухоли злокачественного характера, появление метастаз;
- гонартроз.
Еще одной причиной появления костного нароста является нарушение обменного процесса клеток, связанное с возрастными изменениями.
Краевые остеофиты коленного сустава представляют собой окостеневшие разрастания из хрящевой ткани. Постепенно наросты затвердевают, и начинают прощупываться сквозь кожный покров колена.
Основные симптомы проявления заболевания:
- при любой двигательной активности возникает похрустывание колена;
- суставная область реагируют на любые атмосферные изменения;
- после сна ощущается скованность в коленной области;
- нарастающие суставные боли.
Яркие боли сопровождают при определенных движениях (согнуть, разогнуть конечности после утреннем пробуждении). По прошествии нескольких часов после сна, ограниченность во время двигательной активности спадает.
Части нароста иногда отрываются и врезаются в мышцы. Возникают нестерпимые болевые ощущения.
Чтобы диагностировать краевые костные разрастания коленного сустава, необходимо провести комплексное диагностическое исследование. При диагностике уточняются размеры разрастаний и стадия заболевания. Используют следующие диагностические методики:
- рентгеновские снимки выполняются двумя проекциями. По снимкам можно определить размеры и форму шипов, понять, есть ли суставная щель. Но, рентгенография не дает полной картины заболевания (невозможно узнать в каком состоянии находятся мягкие суставные ткани);
- компьютерная томография поможет выяснить, какие изменения произошли с суставными тканями, а также со связками коленного сустава;
- МРТ считается самым точным методом для диагностирования. С помощью такой методики можно установить точный, окончательный диагноз, и назначить правильное решение.
По результатам проведенной диагностики назначается определенное лечение.
Когда принимается решение, как избавиться от остеофитов коленного сустава, то методика зависит от степени заболевания и индивидуальных особенностей организма пациента.
Выделяют следующие методики лечения костных наростов на колене:
- традиционный метод, включающий курс медикаментозных препаратов, физиотерапии и специальных упражнений;
- народные средства;
- при тяжелых случаях показано операционное вмешательство.
Разберем подробнее каждый вид лечения костных наростов на коленном суставе.
Когда прописываются медикаментозные препараты для устранения остеофитов, то главными целями лечения является следующие моменты:
- устранение болевого синдрома;
- приостановление воспалительного процесса коленного сустава;
— прописываются препараты, помогающие восстановить деформированную ткань, и обеспечить нормальное количество синовиальной жидкости сустава.Перед тем, как назначить определенные медикаменты, врач обязательно выясняет, нет ли сопутствующих остеофиту заболеваний.
В зависимости от стадии заболевания назначают медикаменты из таких категорий, как нестероиды с противовоспалительным эффектом, анестезирующие препараты, хондопротекторы и различные витаминные комплексы.
Курсы физиотерапевтических процедур назначаются в сочетании с медикаментозными препаратами. Прописываются следующие процедуры:
- гальванизация;
- электрофорез;
- фонофорез с анальгетиками и гормонами;
- лечение ультразвуком;
- скипидарные ванны;
- лечение грязями;
- массажные сеансы.
При помощи физиотерапии удается разрыхлить структуру остеофитов, благодаря чему наросты начинают рассасываться.
Хирургический метод устранения остеофитов коленного сустава показан, если традиционная методика не дала положительных результатов, или же заболевание находится в запущенной стадии.
Операция может осуществляется следующими способами:
- при помощи артроскопа. Устранение наростов выполняется через небольшие надрезы в суставной полости. Метод артроскопии одновременно позволяет выяснить истинное состояние пострадавшей конечности;
- в поврежденный место устанавливается имплант (эндопротез).
Важно понимать, что если раньше обратиться за врачебной консультацией, то можно избежать операционного вмешательства. При начальном развитии болезни, с остеофитами можно справиться консервативными способами.
При лечении остеофитов коленного сустава можно воспользоваться народными средствами, но после согласования с врачом. Если используются домашние рецепты, то нельзя приостанавливать основное лечение.
Среди народных методик лечения остеофитов выделяют следующие процедуры:
- горячие ванны с добавлением топинамбура;
- компрессы с согревающим эффектом, которые улучшают приток крови;
- готовят различные составы, помогающие при восстановлении деформированных тканей.
Ванна с топинамбуром готовится так:
- из листьев топинамбура нужно сварить насыщенный раствор, и добавить в набранную горячую ванну;
- хотя вода должна быть горячей, нужно сделать температуру комфортной, чтобы исключить ожоги кожного покрова.
В подготовленной воде нужно провести полчаса. Сидя в воде, нужно следить, чтобы вода закрывала колени. Делать такую процедуру нужно неделю. Остеофиты должны значительно уменьшиться в размерах.
Хорошее и безопасный домашний рецепт для устранения остеофитов — чайный гриб. Процедура выполняется следующим образом:
- нужно посидеть в горячей ванне (15 минут), затем хорошо растереться мягким полотенцем;
- к пострадавшему месту прикладывается пластина чайного гриба, либо пропитать им ватный слой;
- компресс закрывается пленкой и фиксируется пластырем;
- компресс нужно закрыть шарфом или теплой тканью.
. В зависимости от локализации остеофита могут применять один или несколько видов обследования для получения точной и полной картины относительно выроста (форма, структура, расположение, состояние окружающих тканей и т. д.).
Пациенту проводится общий и неврологический осмотр. Проводится сбор анамнеза. Определяется присутствие компрессии спинного мозга и нервных окончаний. При больших размерах отростков их можно обнаружить при пальпации.
Инструментальная диагностика дает возможность выявить наличие костных наростов, их форму, определить степень развития патологии.
Начинать лечение остеофитов необходимо в начале развития патологии. Чем раньше предпринять меры, тем благоприятнее прогноз выздоровления. Костные образования сами рассосаться не могут. Единственных эффективный метод удаления – операция. Консервативная терапия применяется для предупреждения прогрессирования патологии, улучшения состояния больного.
На ранних этапах образования остеофитов при компрессии нервных окончаний проводят курс применения НПВС и анестезирующих средств:
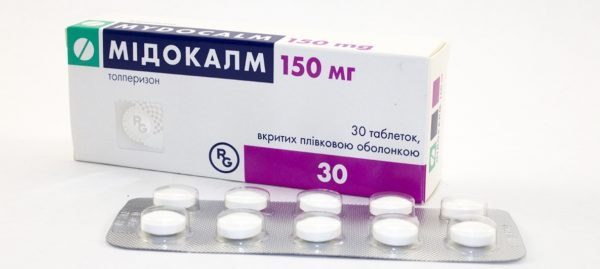
Для быстрого снятия мышечных спазмов используют миорелаксанты (Мидокалм, Сидалуд). Расслабление мышечных тканей ускоряют витамины группы В, препараты магния, кальция, фосфора.
Для облегчения болевых ощущений наносят на поясничную область согревающие наружные средства:
При воспалительных процессах в суставах, наличии отечности делают эпидуральные уколы гормональных препаратов.
Неотъемлемой частью комплексного лечения является лечебная физкультура. Благодаря упражнениям улучшается кровообращение в области пораженных участков позвоночника, ускоряются обменные процессы, восстанавливается подвижность поясницы, укрепляется мышечный корсет спины. Каждому пациенту ЛФК подбирается индивидуально, учитывая возраст, стадию патологического процесса, физическое состояние.
ЛФК не проводится в период обострения болей или воспаления.
Первые занятия проводятся под присмотром тренера. Начинаются с легких нагрузок, с постепенным их увеличением. Движения должны быть плавными. Нельзя делать резких поворотов. При появлении боли упражнение нужно прекратить, подобрать ему замену.
Массаж помогает улучшить кровоснабжение позвоночных тканей, расслабить мышцы, нормализовать обмен веществ в пораженной области поясницы. Для проведения курса массажа лучше обратиться к опытному мануальному терапевту или остеопату.
Народные средства и рецепты
В период восстановления можно прибегнуть к использованию народной медицины, как вспомогательному методу лечения.
Рецепты для лечения остеофитов народными средствами:
- 3 ложки цветков боярышника заварить в 500 мл кипятка. Настоять 1 час и процедить. Пить перед приемом пищи по 3-5 ложек.
- 2 ложки бузины залить 0,5 л воды. Настоять на водяной бане 20 минут. Остывший настой пить по 100 мл перед едой.
- Измельчить конский каштан. Развести его медом 1:1. Поставить мазь на 7 дней в темное место. Втирать каждый вечер в область поясницы.
Операция при наличии прогрессирующих остеофитов – единственный способ от них избавиться. Задача оперативного вмешательства – снизить компрессию нервных корешков. Если нервные окончания подвергались блокировке не очень долго, то удаление наростов помогает быстро избавиться от признаков их присутствия. Но продолжительное сжатие нервных корешков приводит к необратимым нарушениям. И даже после проведенной операции неврологические проявления патологии могут не исчезнуть.
Решение о проведении удаления остеофитов принимается индивидуально. У пациентов, имеющих в анамнезе болезни сердца, сахарный диабет, риск послеоперационных осложнений увеличивается.
Чтобы упредить развитие дегенеративных изменений поясничного отдела, необходимо регулярно придерживаться профилактических рекомендаций:
- правильно питаться;
- держать спину прямо;
- не допускать длительного нахождения поясницы в статическом положении;
- не перегружать поясницу;
- спать на жесткой кровати;
- время от времени при сидячей работе делать зарядку для спины;
- нормализовать вес;
- дважды в год проходить профилактический курс массажа спины.
Остеофиты не являются изолированной болезнью, а следствием различных дегенеративных изменений в тканях. Они происходят на протяжении всей жизни человека. Наличие предрасполагающих факторов ускоряет патологические процессы. Поэтому очень важно следить за здоровьем позвоночника, при первых признаках дискомфорта обращаться к специалистам для проведения своевременной диагностики и лечения.
Перед тем как лечить патологию, важно выявить ее, обнаружить первопричину и степень запущенности. Установление диагноза опирается на жалобы больного и осмотр врача, для подтверждения заболевания показаны обследования:
- УЗИ-диагностика для оценки состояния мягких тканей сустава и наличия жидкости.
- Лабораторные исследования : общие клинические анализы крови и мочи, кровь на уровень сахара, гормональный фон, холестерин и биохимию.
- Рентгенография . При выявлении наростов эта диагностическая мера обязательна, т. к. на рентгене можно увидеть точную локализацию, размер костных наростов, вид и степень поражения. Крупные наросты по форме очень похожи на птичьи клювы.
- КТ для исследования мягких тканей.
- МРТ для выявления остеофитов используется редко. Назначают при затрудненном диагностировании заболевания, когда врачу нужно дополнительное подтверждение состояния тканей и костей сустава.
Стрелками показаны неровности контура не рентгене, которые и являются новообразованиями. Этот маленький «шип» может принести много неприятных ощущений.
Иногда лечащий врач назначает проведение артроскопии.
Чаще всего достаточно обычного рентгена, но в запущенных случаях может потребоваться МРТ или КТ.
Диагностика не представляет сложностей. Даже небольшие костные разрастания хорошо видны на рентгене. Для того, чтобы оценить состояние окружающих мягких тканей сосудистого или нервного пучка, полости сустава, врач может назначить магнитно-резонансную томографию (МРТ).
Рентгенография – основной метод диагностики
В первую очередь нужно освободить пациента от неприятных симптомов и боли, вернуть подвижность и чувствительность нижних конечностей. Поэтому назначаются две группы препаратов. Нестероидные противовоспалительные медикаменты (Ибупрофен, Диклофенак) помогают бороться с воспалительным процессом, освобождают нервные окончания. Также применяются анестетики (Кетанов, Кеторол), чтобы избавить человека от болевого синдрома.
Хронические боли, отеки, контрактуры и деформации — неприятные и постоянные спутники остеоартроза. Чтобы продержаться день на ногах люди вынуждены отказываться от привычной обуви, принимать горстями обезболивающие таблетки, решаться на сложные операции или отказываться от работы.
Деформирующий остеоартроз стопы разрушает гиалиновый хрящ и прилежащую к нему кость. Восстановительные процессы протекают аномально, образуются околосуставные костные разрастания, которые уродуют и сковывают суставы. Не удивительно, что деформирующий остеоартроз, как причина выхода на инвалидность, на втором месте после болезней сердца.
- Врожденные деформации (косолапость, конская, плосковальгусная и другие);
- Воспалительные заболевания (ревматоидный, инфекционный и реактивный артриты);
- Последствие травм (переломы, вывихи, повреждения связок, травматические деформации);
- Неврологические заболевания (детский церебральный паралич, полиомиелит);
- Эндокринные болезни (сахарный диабет, акромегалия);
- Метаболические нарушения (подагра, ожирение, гемохроматоз);
- Повышенные нагрузки и нерациональная обувь;
- Приобретенные деформации (продольное, поперечное и смешанное плоскостопие).
Остеоартроз мелких суставов стопы это бич 40-50 летних женщин. Неестественное положение стоп в модной обуви чрезмерно нагружает плюснефаланговые сочленения и уничтожает поперечный свод. Появляется артроз первого плюснефалангового сустава с характерным искривлением большого пальца, далее деформации подвергается 2 палец и так далее.
Боль, отек, функциональные расстройства и периартикулярное воспаление присущи любой локализации остеоартроза, характеризуют они и поражение суставов стопы, но в первую очередь, страдает ходьба. Симптоматика зависит от стадии и активности процесса.
При бессимптомном течении остеофиты не требуют лечения, поскольку в такой ситуации риски от любого терапевтического вмешательства будут выше, чем от простого наблюдения за ситуацией. Если же остеофиты начинают вызывать клинические симптомы, то следует проводить необходимое лечение.
Лечение остеофитов любой локализации одинаково, и может быть консервативным и хирургическим. Предпочтение всегда отдается консервативному лечению, которое направлено на устранение тягостных симптомов заболевания, а также на купирование патологического процесса, способствовавшего формированию выростов. Хирургическое лечение заключается в удалении остеофитов в ходе операции и производится только тогда, когда патологический процесс зашел далеко, а консервативная терапия полностью неэффективна.
Рассмотрим подробнее консервативное и хирургическое лечения остеофитов.
Для консервативного лечения костных выростов любой локализации применяются следующие методы:
- Медикаментозное лечение (прием лекарственных препаратов);
- Физиотерапия;
- Массаж и мануальная терапия;
- Лечебная физкультура;
- Использование ортопедических приспособлений (например, трости, ношение наружных протезов, фиксаторов, бандажей и т. д.);
- Нормализация массы тела.
заключается в применении лекарственных препаратов, устраняющих боли и улучшающих общее состояние пораженных тканей. Для купирования болей применяют мази, гели, спреи и другие средства для наружного использования из группы НПВС (например,
и др.). Препараты наносят на
в области болей по 2 – 3 раза в сутки в течение 10 – 14 дней. Курсы терапии периодически по мере необходимости повторяют.
Для улучшения общего состояния пораженных тканей рекомендуется курсами принимать витамины группы В (например, Мильгамма, Нейромультивит, Нейродикловит), никотиновую кислоту и препараты, содержащие кальций, магний и фосфор (например, Кальцевита, Магнерот и др.). При остеофитах суставов в качестве средств, улучшающих общее состояние тканей, рекомендуется принимать хондропротекторы с глюкозамином и хондроитинсульфатом, например, Румалон, Хондроксид, Хондропротект и т. д.
Применение наружных средств группы НПВС для медикаментозного лечения остеофитов является обязательным, а препаратов, улучшающих общее состояние пораженных тканей – желательным. Иными словами, при остеофитах обязательно наносить обезболивающие и противовоспалительные мази на область локализации выростов, а принимать витамины, микроэлементы и хондропротекторы только желательно.
Некоторые врачи могут порекомендовать инъекционное введение гормональных препаратов (Гидрокортизон, Дипроспан и др.) при остеофитах пяточной кости с целью купирования болей. Однако практикующие ортопеды-травматологи не рекомендуют этого делать, поскольку введение гормональных препаратов резко повышает риск разрыва ахиллова сухожилия.
Медикаментозная терапия остеофитов проводится периодическими курсами длительно, в течение всей жизни.
Физиотерапия, массаж, мануальная терапия и лечебная физкультура прекрасно дополняют и усиливают эффективность медикаментозного лечения остеофитов, поскольку позволяют улучшить подвижность пораженной части тела, нормализуют кровоток в тканях и способствуют стиханию патологического процесса, что в целом благоприятно сказывается на течении заболевания.
Так, при остеофитах различной локализации эффективны следующие методы физиотерапии:
- Иглоукалывание – применяется для устранения гипертонуса мышц и уменьшения выраженности болей;
- Электрофорез с Новокаином – применяется для купирования болей на длительное время;
- Ультразвуковая терапия – применяется для лечения остеофитов воспалительно-дегенеративного происхождения (при остеоартрозе, спондилезе, остеохондрозе и др.), поскольку ультразвуковые волны уменьшают выраженность основного патологического процесса, провоцирующего образование костных выростов, и улучшают кровообращение, питание тканей;
- Диадинамотерапия – применяется для лечения остеофитов различного происхождения. За счет улучшения кровоснабжения нормализуется доставка кислорода и питательных веществ к пораженным тканям. Это благоприятно сказывается на обмене веществ и, соответственно, улучшает общее состояние тканей;
- Виброакустическое воздействие – применяется для купирования болей;
- Магнитолазерная терапия – применяется для уменьшения выраженности воспаления, снятия отека и купирования болей;
- Ударно-волновая терапия – применяется для размягчения остеофитов и создания условий по их самостоятельному рассасыванию. Дело в том, что ударно-волновая терапия снимает отек, уменьшает нагрузку на связки, купирует боли и дробит отложения солей кальция на более мелкие кусочки. За счет раздробления солей кальция, которые обеспечивают окостенение остеофитов, сами выросты размягчаются и постепенно начинают уменьшаться в размерах. Многие врачи считают ударно-волновую терапию прекрасной заменой хирургическому лечению, поскольку несколько курсов лечения позволяют полностью устранить остеофиты без операции.
рекомендуется применять только в качестве дополнительных к медикаментозному лечению, физиотерапии, массажу и лечебной физкультуре, поскольку они часто не дают необходимого эффекта. Данные приспособления необходимы для того, чтобы уменьшить нагрузку на часть тела, пораженную остеофитами. Чаще всего такие приспособления применяются в терапии остеофитов стопы, что позволяет эффективно разгружать ногу и способствовать купированию болей, а также снижать скорость прогрессирования заболевания.
Оперативное удаление остеофитов проводится только в тех случаях, когда они резко нарушают нормальное функционирование органа или ткани. Например, остеофиты позвоночника удаляют только тогда, когда происходит выраженное сужение спинномозгового канала со сдавлением спинного мозга. Остеофиты стопы удаляют только при очень сильных болях и неэффективности всех других методов лечения.
Лечение остеофитов позвоночника проводится по тем же принципам и теми же методами, что и выростов других локализаций. Каких-либо принципиальных отличий в лечении остеофитов позвоночника не существует. Единственное, что нужно учитывать при лечении выростов на позвонках – это вероятность сдавления спинного мозга и нервов, которую нужно максимально снизить.
Традиционные методы терапии:
- Медикаментозное лечение: антибиотики, кортикостероиды , прочие группы препаратов. Растворяют остеофиты далеко не все лекарства, поэтому нужно четко соблюдать врачебные назначения.
- Оперативное вмешательство (удаление наростов хирургическим путем).
- Физиотерапия.
Перед тем как разрушить наросты и избавиться от них полностью, важно правильно подобрать курс терапии: от него будет зависеть конечный исход болезни. Заниматься подбором плана лечения должен лечащий врач.
Главная причина образования клювовидных остеофитов в позвоночнике — прогрессирование спондилеза. Патологические наросты локализуются в передней области позвонков.
Из-за неравномерной продолговатой формы в виде скоб (по передним контурам th8 th9) при первичной диагностике врач может подумать, что это рак.
По снимку понятно, почему данный тип называется клювовидным.
Избавиться от клювовидных наростов позвоночника можно с помощью хирургического вмешательства или терапии лекарствами. Неплохие результаты показывает физиотерапевтическое лечение.
Чем отличаются остеофиты от спондилоартроза? Оба заболевания неразрывно связаны между собой: первично развивается артроз, который приводит к воспалению и разрушению хрящей суставов. Остеофиты возникают, как осложнение болезни.
- Передние. Образуются на передней стенке позвонка и редко вызывают болевые ощущения.
- Задние. При образовании нароста на дорзальной стенке, возможен интенсивный болевой синдром, так как происходит сдавление нервных корешков.
- Переднебоковые. Возникают на тех позвонках, которые поддаются сдавлению наиболее сильно.
- Заднебоковые. Наиболее часто встречаются в шейном отделе позвоночника.
Симптомы не являются специфическими и сходны с другими заболеваниями позвоночника. Признаки появления разрастаний зависят от того в каком отделе позвоночника они появились, но общим является то, что боли усиливаются при физической нагрузке, а облегчаются отдыхом.
Остеофиты в позвоночнике имеют вид отростков. Для них характерно перерождение связок позвоночника в костную структуру, резкое ограничение подвижности спины.
Перед лечением нужно пройти все необходимые диагностические процедуры. Традиционное лечение — медикаментозное и хирургическое. Может практиковаться терапия народными средствами и физиопроцедуры.
Где лечат остеофиты? В частных или государственных отделениях хирургии, ортопедии и ревматологии.
В отличие от шейных или грудных наростов, образования в области поясницы редко когда являются кальцитами, т. е. скапливают в себе соли кальция.
Поясничные наросты (передние, клювовидные и т. п.) провоцируют тяжелые осложнения, поэтому к лечению стоит подходить максимально серьезно.
Для облегчения состояния при наростах в пояснице часто используется физиотерапия — комплекс методов лечения с применением разных видов воздействия.
| Название процедуры | Действие и эффективность |
| Иглоукалывание | Практикуется при спондилезе для купирования повышенного мышечного тонуса суставов и позвоночника. Эффективно устраняет болезненность, способствует расслаблению тела |
| Массаж | Улучшает кровообращение в больном суставе, повышает тонус мышц, снимает напряжение. Можно использовать лечебные масла для растираний суставов |
| Лечебная физкультура | Укрепляет мышцы и связки, улучшает подвижность сустава. Выполнять ЛФК можно только при отсутствии противопоказаний |
| Лечебные ванны | Нормализуют процессы восстановления тканей, улучшают кровообращение. Имеют противопоказания, поэтому назначает только врач |
| Электрофорез | Воздействие на больную часть сустава электрическими токами для улучшения проводимости лекарственных средств, снижения боли |
| Лазерная терапия | Активизирует процессы регенерации в тканях, улучшает кровообращение |
Симптомы практически полностью повторяют таковые при остеохондрозе.
Физиопроцедуры разрешены не всем. Прямые противопоказания:
- онкологические патологии;
- гипертония;
- беременность и лактация;
- острая сердечная или печеночная недостаточность;
- недавно перенесенные оперативные вмешательства;
- обильные кровотечения;
- атеросклероз;
- обострение аллергии или инфекционных болезней.
могут применяться только в качестве симптоматических в дополнение к основной консервативной терапии остеофитов. В настоящее время не известно ни одного народного средства, под действием которого остеофиты бы рассасывались. Поэтому рекомендуется использовать любые народные средства исключительно для снятия болей и улучшения подвижности в сочетании с традиционной терапией.
Для купирования болей и уменьшения выраженности воспаления при остеофитах можно использовать следующие народные методы:
- Хвойные ванны – залить в кастрюле кипятком две сосновые ветки и измельченный корень топинамбура , добавить чайную ложку скипидара и столовую – меда . Остудить до температуры 36 – 37 o С, после чего процедить настой, вылить в ванну или таз, и опустить в него пораженную часть тела на 15 – 20 минут. Ванны можно делать ежедневно по мере необходимости.
- Отвар боярышника – залить 0,5 л кипятка три столовые ложки ягод боярышника , настоять 30 минут, процедить и пить по 40 мл перед едой по 2 – 3 раза в день, в течение 2 – 3 недель.
Народная мудрость также хранит несколько полезных рецептов от боли при остеофитах:
- Цветы боярышника в объеме трех столовых ложкой настаиваются в поллитровой банке с кипятком в течение часа. Затем проводим настойку через фильтр и принимаем по 1-2 столовых ложек перед употреблением пищи, один раз в день;
- Пару столовых ложек бузинных листьев также настаивают в кипятке. Прием – по столовой ложке, трижды в день перед употреблением пищи;
- Каштан мелко рубят, смешивают с медом в пропорции 1:1. Настаивается смесь в течение недели. Пользоваться нужно как мазью, в вечернее время.
Читайте более подробно: что делать в домашних условиях, если прострелило поясницу
В некоторых случаях движение в коленном суставе становится полностью невозможным по причине того, что боль оказывается слишком сильной. Остеофиты могут быть как одиночными, так и множественными. Игнорировать это заболевание физически невозможно.
Особо неприятным свойством болезни является то, что вначале она не проявляет себя какими-либо симптомами. Значительные признаки патологии возникают только в тот момент, когда образования стали очень значительного размера.
По этой причине следует точно знать, как недуг может проявить себя на начальной стадии, и при подозрении на его наличие срочно обратиться за врачебной помощью.
Для того чтобы начали формироваться хрящевые наросты, склонные к окостенению, должны присутствовать предрасполагающие к этому факторы, нарушающие состояние хрящевой ткани. В качестве основных причин, провоцирующих развитие остеофитов, врачи выделяют:
- воспалительный процесс в костной ткани – в этом случае нередко формируется остеомиелит, из-за которого происходит очень быстрое разрушение суставной ткани. При таком состоянии остеофиты начинают развиваться в короткий срок, так как для организма они являются единственно возможным способом сохранения хрящевой ткани в пораженном суставе. Как только воспаление начинает угасать, хрящ восстанавливается, а остеофиты затвердевают и окостеневают, из-за чего возникает болевой синдром;
- возрастные дегенеративные процессы в суставах – с возрастом суставная ткань разрушается (в разной степени) из-за ухудшения ее питания, и суставы теряют свою способность противостоять микротравмам. В результате этого начинают формироваться остеофиты, которые только ускоряют патологический процесс в суставах;
- длительное воздействие неправильного положения на коленный сустав – в такой ситуации происходит продолжительное передавливание сосудов, питающих ткани сустава, и они начинают в большем или меньшем количестве погибать. После того как питание хрящевой ткани вновь восстанавливается, она активно регенерируется, и из-за этого сформировываются малые остеофиты, которые еще не способны нанести вреда. Если же длительное пребывание в неправильной позе является регулярным, то остеофиты увеличиваются в размерах и проявляют себя определенной симптоматикой;
- травмы коленного сустава – они чаще всего и становятся причиной неправильного разрастания хрящевой ткани. На их фоне возникает воспаление в суставе (большей или меньшей силы), из-за которого со временем и начинают расти окостеневающие шипы;
- артроз коленного сустава – при этом хроническом заболевании происходит необратимое разрушение суставного хряща. В результате этого его ткани не в состоянии нормально восстанавливаться, и начинают образовываться остеофиты, которые до момента окостенения уменьшают трение в суставе и несколько замедляют его полное разрушение. Когда же остеофиты отвердевают, они ускоряют гибель сустава;
- перегрузка коленных суставов – хрящ в коленном суставе выполняет амортизирующую функцию, и потому, когда нагрузка на колени слишком велика, он получает травмы, которые приводят к его усиленному делению и неправильному разрастанию. В результате этого постепенно формируются остеофиты;
- злокачественные опухоли в организме – при онкологических заболеваниях нарушаются многие функции организма, в том числе и процесс обновления хрящевой ткани в коленном суставе, из-за чего и появляются остеофиты;
- хирургические вмешательства внутри сустава – при любых манипуляциях с суставом может быть спровоцировано развитие остеофитов. Поэтому перед операцией должны быть максимально точно оценены все риски, и только после этого можно будет принимать решение о ее проведении;
- наследственная предрасположенность к заболеваниям суставов.
Так как травмы колена получают абсолютно все – дети очень часто разбивают коленки, да и взрослые нередко ударяются именно этим суставом – то от появления остеофитов не застрахован никто. По этой причине при возникновении симптомов болезни требуется визит к врачу.
Симптомы болезни не возникают остро в один день, а нарастают постепенно – от слабых, которые практически все игнорируют, до сильных, терпеть которые физически невозможно. Ниже симптомы болезни описаны по мере их возникновения:
- незначительный хруст в колене при резком сгибании или разгибании, а также при неловком повороте;
- хруст в коленном суставе при беге и быстрой ходьбе;
- хруст в коленном суставе даже при медленной ходьбе;
- утренняя слабость коленей, которая проявляется в затрудненном сгибании и разгибании ноги сразу после пробуждения и некоторой неуверенности в первые минуты после подъема с постели;
- боль в колене различной интенсивности в момент резкой смены погоды, сохраняющаяся от 1 часа до 1 суток;
- постоянная боль, усиливающаяся при движении до нестерпимой;
- полная потеря подвижности коленного сустава;
- сильный отек коленного сустава;
- общее ухудшение состояния, связанное с постоянным воспалительным процессом.
Самостоятельно со 100%-й точностью диагноз поставить невозможно, и потому при появлении первых же симптомов требуется незамедлительный визит к врачу.
В том случае, если заболевание выявлено на начальной стадии и лечение начато своевременно, разрастание остеофитов полностью останавливается, и они не доставляют какого-либо дискомфорта.
Если же с посещением врача сильно затянуть, то ситуация может зайти настолько далеко, что исправить ее можно будет только при помощи хирургического вмешательства.
Народные средства следует применять только в комплексе с медикаментозной терапией, так как в качестве основного лечения они будут недостаточно сильными.
Все домашние средства позволяют уменьшить болевой синдром и снизить воспаление, что в комплексе с классической терапией обеспечивает предельно быстрый результат.
- Чайный гриб – отличное средство для облегчения болевого синдрома: требуется принять очень горячую ванну на протяжении 15 минут, после чего, вытершись насухо полотенцем, приложить к больному колену с наружной стороны большой кусок чайного гриба или слой ваты, обильно пропитанной его настоем. После этого гриб или вату накрывают полиэтиленовой пленкой, которая снизу и сверху фиксируется полосками лейкопластыря. Далее больное колено утепляют. Оставляют такой компресс на всю ночь. Делать процедуру надо каждый вечер на протяжении 14 дней. Заметное уменьшение боли отмечается уже через 3–4 дня терапии.
- Смесь из листьев подорожника и лопуха быстро поможет избавиться от боли и припухлости. 10 крупных листьев подорожника перекрутить на мясорубке с 1 листом лопуха и поставить в холодильник на 30 минут. За это время надо принять горячую ванну или попариться в бане. На распаренное колено накладывают холодную растительную массу, не давая ей нагреться. Сверху массу накрывают полиэтиленом и после фиксируют компресс повязкой и утепляют шерстяным лоскутом. Оставляют такой компресс на всю ночь. Длительность терапии – 1 месяц. В том случае, если в месте компресса имеются ранки, применять его не следует до их заживления.
- Полезен при борьбе с остеофитами коленного сустава и отвар из цветов боярышника, который положительно влияет на процессы в хрящевой ткани. Необходимо взять 3 столовых ложки сухих или свежих цветов и залить их 2 стаканами только что вскипевшей воды. После этого посуду с лекарством вновь поставить на огонь и повторно довести жидкость до кипения. Далее препарат настаивают, утеплив одеялом, под крышкой в течение 40 минут. После процеживания его принимают по 1/5 стакана 3 раза в сутки за четверть часа до еды. Продолжительность терапии – 1 месяц.
- Смесь эфирных масел, используемая для растирания, – еще один способ улучшить состояние больного. Надо взять 100 мл любого растительного масла и добавить в него по 20 капель эфирных масел: мяты, чайного дерева, эвкалипта и пихты. Хорошо размешав состав, втирать его в распаренное колено каждый вечер на протяжении 2 месяцев. После того как масло впитается, больное место утеплить шерстяным шарфом. Положительные изменения в самочувствии отмечаются уже к концу первой недели лечения.
Для того чтобы предупредить образование остеофитов в колене, следует помнить о мерах профилактики, к которым относятся:
- снижение вероятности травмирования колена (использование специальной защиты при занятиях потенциально опасным спортом);
- недопущение пребывания суставов в неправильном положении более 30 минут подряд;
- полноценное лечение инфекционных поражений организма;
- полноценное лечение травм колена;
- ношение удобной и ортопедически правильной обуви;
- поддержание нормальной массы тела.
Краевые костные остеофиты выявляются у пациентов наиболее часто. Патология позвоночника сопровождается разрастанием костной ткани на теле позвонков. Внешне они похожи на шипы или бугры, характеризуются крупными размерами и быстрым разрастанием, бывают задними, передними или боковыми (исходя из конкретного места локализации).
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
Помимо спондилеза, вызвать их могут субхондральный склероз, онкологические патологии костей или молочной железы. Иногда они развиваются на фоне доброкачественных опухолей.
Частые признаки краевых остеофитов позвоночника и прочих суставных поверхностей:
- головные боли;
- нарушение внимания;
- снижение зрения;
- звон в ушах;
- боль при ходьбе (при локализации наростов в коленном суставе или на пятке у ребенка);
- нарушение сна;
- иррадиирущие боли;
- сердечные боли (при небольших наростах в шейном отделе или грудном).
Лечение зависит от локализации и запущенности болезни. Врачи учитывают даже размер нароста (больше 06 мм или нет).
Пяточная шпора: причины появления, эффективные и неэффективные методы лечения (стельки, массаж, лекарственные препараты, ударно-волновая терапия), отзыв врача — видео
Остеофиты на пятке (по МБК 10 болезнь имеет номер M25) развиваются вследствие нарушения кальциевого обмена либо по причине воспалительных процессов в стопе. Пяточные наросты диагностируются у 50 % людей с тяжелыми заболеваниями позвоночника или суставов.
Симптомы и лечение остеофитов на пятке определяются степенью запущенности патологии и ее первопричиной. Терапия для таких пациентов — только комплексная.
Если остеофиты не мешают человеку ходить, не вызывают сильной боли, для облегчения состояния можно лечиться народными средствами.
При крупных остеофитах, поражающих пяточную кость и мягкие ткани, показано хирургическое лечение (можно практиковать в Израиле и других странах). Однако хирургическое лечение очень болезненное и не всегда может полностью избавить от патологии.
Передние или задние остеофиты позвоночника – это образования, которые возникают при разрастании костной ткани непосредственно по самим позвонкам; могут иметь разную форму и размер и быть похожими на шипы, горбики и т. п.
Основные причины возникновения костных наростов на позвонках:
- Воспалительные процессы , которые привели к остеомиелиту . Это заболевание постепенно провоцирует выраженное поражение всех костных структур.
- Остеомиелит способен возникнуть вследствие поражения туберкулезом или опасными стафилококковыми бактериями. Механизм его развития прост: у взрослых больных он обычно возникает на фоне открытого перелома кости. В рану попадают бактерии, которые и способствуют началу длительного воспалительного (нередко и гнойного) процесса.
- Если перелом является линейным, воспаление ограничится только зоной поражения кости. Если же повреждение имеет оскольчатый характер, инфекция распространится на всю область кости — так создаются все условия для конечного образования костных наростов.
- Дегенеративные заболевания костей . Развиваются из-за чрезмерных физических нагрузок, часто выявляются у пожилых людей (из-за физиологических нарушений).
- Наиболее частая причина — спондилез и остеоартроз. Во время деформирующего спондилеза у больного поражаются межпозвоночные диски, а через время образовываются остеофиты поясничного, грудного или шейного отделов.
- Механизм развития: во время поражения межпозвонковых дисков они деформируются. Происходит перерождение тканей и появление патологических наростов.
- Второе частое дегенеративное заболевание костей — остеоартроз. Патология приводит к обширному поражению хрящевой ткани суставов. Вызвать такую болезнь способна травма, врожденные дефекты строения сустава или воспалительный процесс в анамнезе.
- В самом начале развития остеоартроз поражает только жидкость, которая питает хрящ. По мере прогрессирования патологии дегенеративные изменения наблюдаются и в самом суставе, из-за чего он больше не выдерживает сильных физических нагрузок.
- Образование наростов при остеоартрозе наблюдается на второй стадии болезни, когда происходит полное разрушение хрящей.
- Долгое пребывание в одном положении (стоячем или сидячем), когда суставы подвергаются сильной нагрузке. Это повышает давление на хрящ и провоцирует деформацию.
- Процессы разрушения превышают регенерацию тканей. Вся нагрузка оказывается на кость, которая дает толчок к развитию остеофитов.
- Онкологические патологии . Патологические наросты возникают при доброкачественных и злокачественных раковых образованиях.
- Эндокринные сбои . Чаще всего развитию остеофитов способствует акромегалия. Заболевание возникает по причине увеличения выработки гормона роста. Первопричина — развитие в передней области гипофиза доброкачественной опухоли.
- У человека с множественными мелкими или крупными краевыми остеофитами позвонков наблюдается выраженное искривление позвоночника и увеличение массы тела. Хрящи из-за воздействия нагрузок не справляются со своими задачами и разрушаются.При отсутствии лечения у больного развивается остеоартроз, который и приводит к патологическим наростам.
Остеофиты стопы локализуются на пяточной кости. Провоцирует данное состояние пяточная шпора. Реже такие образования размещаются в области пальцев. Симптомы остеофитов голеностопном суставе: деформация, боль во время ходьбы.
Множественные очаги в стопе.
Помимо терапии остеоартроза стопы таблетками, удаления остеофитов лазером и оперативным вмешательством, лечить их можно с помощью специальных фиксаторов и стелек. Часто используется тейпирование (накладывание лент для закрепления связочного аппарата), применение ночных ортезов.
Пяточная шпора: причины появления, эффективные и неэффективные методы лечения (стельки, массаж, лекарственные препараты, ударно-волновая терапия), отзыв врача — видео
Что растворяет остеофиты, какой препарат сможет полностью разрушать данные образования? Чтобы избавиться от остеофитов, нужно пройти комплексное медикаментозное лечение с применением нескольких препаратов.
Эта болезнь не лечится. Нет способов удаления таких наростов, кроме хирургического. Но существуют способы облегчения состояния при таком диагнозе.
- Противовоспалительные лекарства для купирования боли (НПВС) — устраняют отек, воспаление, снижают болезненность. Лучшими являются Диклофенак , Флексен, Кетопрофен, Индометацин в виде таблеток, мазей, гелей.
- Хондропротекторы — улучшают обмен веществ и способствуют восстановлению суставной поверхности. Для этой цели могут назначаться препараты Хондроитин , Глюкозамин и Румалон.
- Анальгетики — от боли (Анальгин, Но-шпа).
- Миорелаксанты — назначаются для расслабления мышц.
- Для улучшения кровообращения применяется препарат Трентал.
- Витаминные средства . Особенно полезны витамины группы В.
источник