Холецистит напряжением мышц брюшной стенки
Что такое холецистит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Размахнин Е. В., хирурга со стажем в 22 года.
Определение болезни. Причины заболевания
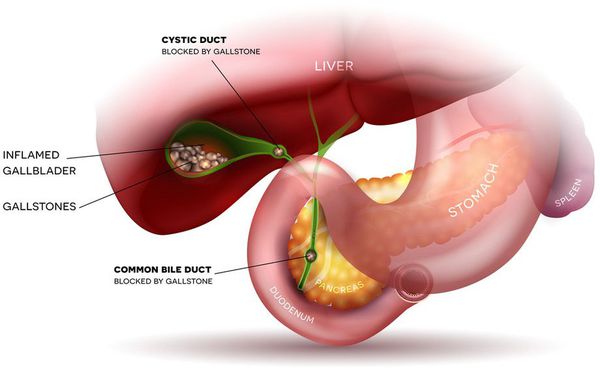
Острый холецистит — это стремительно прогрессирующий воспалительный процесс в желчном пузыре. Камни, расположенные в этом органе — наиболее частая причина данной патологии.
Около 20% пациентов, поступающих в дежурный хирургический стационар — это больные с осложнёнными формами желчнокаменной болезни, к которым и относится острый холецистит. [6] У пожилых пациентов это заболевание встречается намного чаще и протекает тяжелее ввиду большого количества уже имеющихся соматических заболеваний. К тому же с возрастом процент встречаемости гангренозных форм острого холецистита возрастает. Бескаменный острый холецистит встречается нечасто и является следствием инфекционных заболеваний, сосудистой патологии (тромбоза пузырной артерии) или сепсиса.
Обычно заболевание провоцируют погрешности в диете — приём жирной и острой пищи, который приводит к интенсивному желчеобразованию, спазму сфинктеров в желчевыводящих путях и желчной гипертензии.
Способствующими факторами являются заболевания желудка, а в частности гастриты с пониженной кислотностью. Они приводят к ослаблению защитных механизмов и проникновению микрофлоры в желчевыводящие пути.
При тромбозе пузырной артерии на фоне патологии свертывающей системы крови и атеросклероза возможно развитие первично гангренозной формы острого холецистита.
Провоцирующими факторами при наличии желчнокаменной болезни могут также послужить физическая активность, «тряская» езда, которая приводит к смещению камня, закупорке пузырного протока и последующей активации микрофлоры в просвете пузыря. [5]
Имеющаяся желчнокаменная болезнь не всегда приводит к развитию острого холецистита, прогнозировать это достаточно сложно. В течение всей жизни камни в просвете пузыря могут себя не проявлять, а могут в самый неподходящий момент привести к серьёзному осложнению с угрозой для жизни.
Симптомы острого холецистита
В клинической картине заболевания выделяют болевой, диспепсический и интоксикационный синдромы.
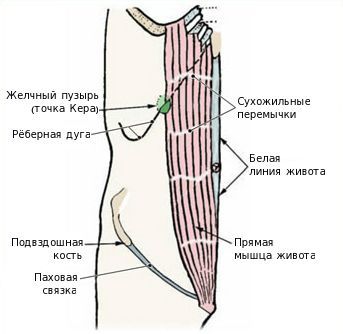
Обычно начало заболевания проявляется печёночной коликой: интенсивные боли в правом подреберье, отдающие в поясничную, надключичную область и эпигастрий. Иногда при наличии явлений панкреатита боли могут приобретать опоясывающий характер. Эпицентр боли обычно локализуется в так называемой точке Кера, находящейся на пересечении наружного края правой прямой мышцы живота и края рёберной дуги. В этой точке желчный пузырь соприкасается с передней брюшной стенкой.
Появление печёночной колики объясняется резко возрастающей билиарной (желчной) гипертензией на фоне рефлекторного спазма сфинктеров, находящихся в желчевыводящих путях. Повышение давления в билиарной системе ведёт к увеличению печени и растяжению глиссоновой капсулы, которая покрывает печень. А так как капсула содержит огромное количество рецепторов боли (т.е. ноцерорецепторов), это приводит к возникновению болевого синдрома. [8]
Возможно развитие так называемого холецистокардиального синдрома Боткина. В таком случае при остром холецистите возникают боли в области сердца, и даже могут появиться изменения на ЭКГ в виде ишемии. Подобная ситуация может ввести врача в заблуждение, и в результате гипердиагностики (ошибочного медицинского заключения) ишемической болезни он рискует не распознать острый холецистит. В связи с этим требуется тщательно разбираться в симптомах заболевания и оценивать клиническую картину в целом, учитывая анамнез и параклинические данные. Возникновение синдрома Боткина связано с наличием рефлекторной парасимпатической связи между желчным пузырем и сердцем.
После купирования печёночной колики полностью боль не проходит, как при хроническом калькулёзном холецистите. Она несколько притупляется, принимает постоянный распирающий характер и локализуется в правом подреберье.
При наличии осложнённых форм острого холецистита болевой синдром меняется. С возникновением перфорации желчного пузыря и развитием перитонита боль становиться разлитой по всему животу.
Интоксикационный синдром проявляется повышением температуры, тахикардией (учащением пульса), сухостью кожных покровов (или, наоборот, потливостью), отсутствием аппетита, головной болью, болями в мышцах и слабостью.
Степень подъёма температуры зависит от выраженности протекающего воспаления в желчном пузыре:
- в случае катаральных форм температура может быть субфебрильной — от 37°C до 38°C;
- при деструктивных формах холецистита — выше 38°C;
- при возникновении эмпиемы (гнойника) желчного пузыря или перивезикального абсцесса возможна гектическая температура с резкими подъёмами и спадами в течение суток и проливным потом.
Диспепсический синдром выражается в виде тошноты и рвоты. Рвота может быть как однократной, так и многократной при сопутствующем поражении поджелудочной железы, не приносящей облегчения.
Патогенез острого холецистита
Ранее считалось, что основным фактором, ведущим к развитию острого холецистита, является бактериальный. В соответствии с этим назначалось лечение, направленное на устранение воспалительного процесса. В настоящее время представления о патогенезе заболевания изменились и соответственно поменялась лечебная тактика.
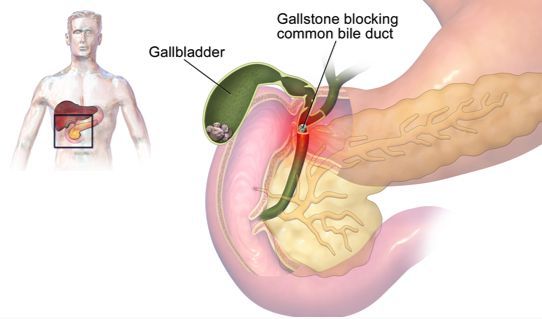
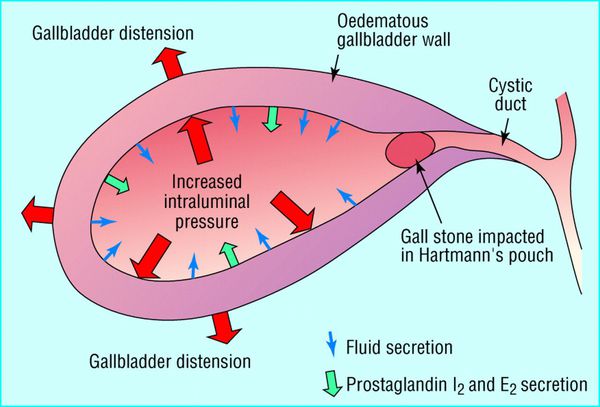
Развитие острого холецистита связано с блоком желчного пузыря, который запускает все последующие патологические реакции. Блок чаще всего образуется в результате вклинивания камня в пузырный проток. Это усугубляется рефлекторным спазмом сфинктеров в желчевыводящих путях, а также нарастающим отёком. [14]
В результате билиарной гипертензии происходит активация микрофлоры, находящейся в желчевыводящих путях, и развивается острое воспаление. Причём выраженность билиарной гипертензии напрямую зависит от степени деструктивных изменений в стенке желчного пузыря.
Повышение давления в желчевыводящих путях является пусковым механизмом развития многих острых заболеваний гепатодуоденальной зоны (холецистит, холангит, панкреатит). Активация внутрипузырной микрофлоры ведёт к ещё большему отёку и нарушению микроциркуляции, что, в свою очередь, значительно увеличивает давление в желчевыводящих путях — порочный круг замыкается.
Классификация и стадии развития острого холецистита
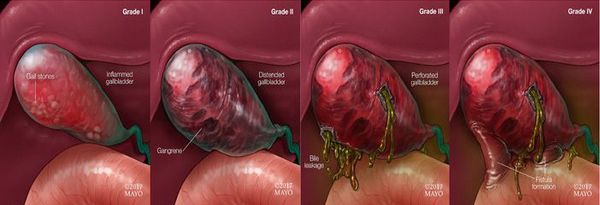
По морфологическим изменениям в стенке желчного пузыря выделяют четыре формы острого холецистита:
- катаральный;
- флегмонозный;
- гангренозный;
- гангренозно-перфоративный.
Разная выраженность воспаления предполагает и разную клиническую картину.
При катаральной форме воспалительный процесс затрагивает слизистую оболочку желчного пузыря. Клинически это проявляется болями средней интенсивности, интоксикационный синдром не выражен, возникает тошнота.
При флегмонозной форме воспаление затрагивает все слои стенки желчного пузыря. Возникает более интенсивный болевой синдром, лихорадка до фебрильных цифр, рвота и метеоризм. Может пальпироваться увеличенный болезненный желчный пузырь. Выявляются симптомы:
- с. Мерфи — прерывание вдоха при прощупывании желчного пузыря;
- с. Мюсси — Георгиевского, иначе названый френикус-симптомом — более болезненная пальпация справа между ножками грудино-ключично-сосцевидной мышцы (точка выхода диафрагмального нерва);
- с. Ортнера — болезненность при поколачивании по правой рёберной дуге.
При гангренозной форме на первый план выступает интоксикационный синдром: тахикардия, высокая температура, дегидратация (обезвоживание), появляются симптомы раздражения брюшины.
При перфорации желчного пузыря (гангренозно-перфоративная форма) превалирует клиническая картина перитонита: напряжение мышц передней брюшной стенки, положительные симптомы раздражения брюшины (с. Менделя, с. Воскресенского, с. Раздольского, с. Щеткина — Блюмберга), вздутие живота и выраженный интоксикационный синдром. [11]
Формы холецистита без соответствующего лечения могут перетекать из одной в другую (от катаральной к гангренозной), также возможно изначальное развитие деструктивных изменений в стенке пузыря.
Стадии острого холецистита
Осложнения острого холецистита
Осложнения могут возникнуть при длительном течении нелеченных деструктивных форм острого холецистита.
В случае отграничения воспаления возникает перивезикальный инфильтрат. Его обязательный компонент — желчный пузырь, находящийся в центре инфильтрата. В состав чаще всего входит сальник, может включаться поперечно-ободочная кишка, антральный отдел желудка и двенадцатиперстная кишка. Возникает обычно спустя 3-4 суток течения заболевания. Одновременно с этим боли и интоксикация могут несколько уменьшиться, а диспепсический синдром купироваться. При правильно выбранном консервативном лечении инфильтрат может рассосаться в течение 3-6 месяцев, при неблагоприятном — абсцедироваться с развитием перивезикального абсцесса (характерен выраженный интоксикационный синдром и усиление болей). Диагностика инфильтрата и абсцесса основывается на анамнезе заболевания, данных объективного осмотра и подтверждается с помощью ультразвукового исследования.
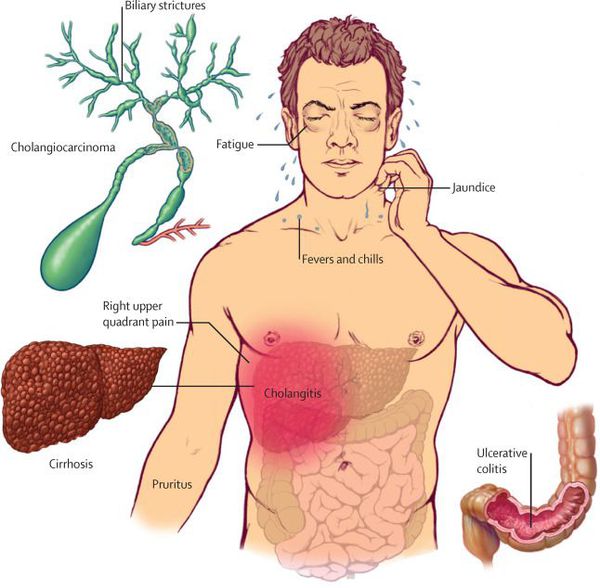
Перитонит — наиболее грозное осложнение острого деструктивного холецистита. Он возникает при перфорации стенки желчного пузыря и излитии желчи в свободную брюшную полость. В результате этого возникает резкое усиление болевого синдрома, боль становиться разлитой по всему животу. Интоксикационный синдром утяжеляется: пациент вначале возбуждён, стонет от боли, но с прогрессированием перитонита становится апатичным. Перитониту также характерны выраженный парез кишечника, вздутие живота и ослабление перистальтики. При осмотре определяется дефанс (напряжение) передней брюшной стенки и положительные симптомы раздражения брюшины. Ультразвуковое исследование выявляет присутствие свободной жидкости в брюшной полости. При рентгенологическом исследовании заметны признаки пареза кишечника. Необходимо экстренное оперативное лечение после кратковременной предоперационной подготовки.
Другим серьёзным осложнением острого холецистита является холангит — воспаление переходит на билиарное дерево. По сути этот процесс — проявление абдоминального сепсиса. Состояние пациентов при этом тяжёлое, выражен интоксикационный синдром, возникает высокая гектическая лихорадка с большими суточными колебаниями температуры, проливными потами и ознобами. Печень увеличивается в размерах, возникает желтуха и цитолитический синдром.
При УЗИ выявляется расширение внутри- и внепечёночных протоков. В анализах крови — гиперлейкоцитоз, повышение уровня билирубина за счёт обеих фракций, возрастает активность аминотрансфераз и щелочной фосфотазы. Без соответствующего лечения подобные пациенты достаточно быстро погибают от явлений печёночной недостаточности.
Диагностика острого холецистита
Диагностика основывается на совокупности анамнеза, объективных данных, лабораторных и инструментальных исследований. При этом должен соблюдаться принцип от простого к сложному, от менее инвазивного к более инвазивному.
При сборе анамнеза (во время опроса) пациенты могут указывать на наличие желчнокаменной болезни, предшествующих печёночных колик, нарушение диеты в виде употребления жирной, жареной или острой пищи.
Клинические данные оценивают по проявлениям болевого, диспепсического и интоксикационного синдромов. При наличии осложнений, сопутствующего холедохолитиаза и панкреатита возможен синдром холестаза и умеренно выраженный цитолитический синдром.
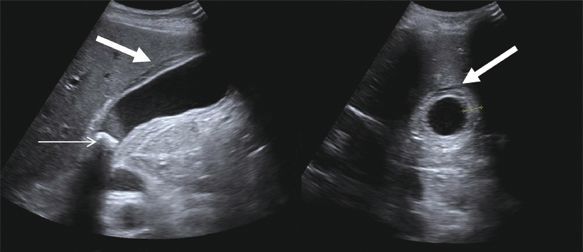
Из инструментальных методов диагностики наиболее информативным и наименее инвазивным является ультразвуковое исследование. При этом оцениваются размеры желчного пузыря, его содержимое, состояние стенки, окружающих тканей, внутри- и внепечёночных желчных протоков, наличие свободной жидкости в брюшной полости.
В случае острого воспалительного процесса в желчном пузыре при УЗИ определяется увеличение его размеров (иногда значительное). Сморщивание же пузыря говорит о наличии хронического холецистита.
При оценке содержимого обращают внимание на наличие камней (количество, размеры и расположение) или хлопьев, которые могут свидетельствовать о наличии застоя желчи (сладжа) или гноя в просвете пузыря. При остром холецистите стенка желчного пузыря утолщается (более 3 мм), может достигать 1 см, иногда становится слоистой (при деструктивных формах холецистита).
При анаэробном воспалении можно увидеть пузырьки газа в стенке пузыря. Наличие свободной жидкости в околопузырном пространстве и в свободной брюшной полости говорит о развитии перитонита. При наличии билиарной гипертензии на фоне холедохолитиаза или панкреатита наблюдается расширение внутри- и внепечёночных желчных протоков.
Оценка ультразвуковых данных даёт возможность определиться с лечебной тактикой ещё на этапе приёмного покоя: ведение пациента консервативно, операция в экстренном, срочном или отсроченном порядке. [15]
Рентгенологические методы исследования проводятся при подозрении на блок желчевыводящих путей. Обзорная рентгенография малоинформативна, так как камни в просвете желчного пузыря обычно рентген неконтрастные (около 80%) — они содержат малое количество кальция, и визуализировать их удается редко.
При развитии такого осложнения острого холецистита, как перитонит, можно выявить признаки пареза желудочно-кишечного тракта. Для уточнения характера блока желчевыводящих путей используются контрастные методы исследования:
- эндоскопическая ретроградная панкреатохолангиография — желчевыводящие пути контрастируются ретрограгдно через фатеров сосочек при проведении дуоденоскопии;
- чрескожная чреспечёночная холецистохолангиография — антеградное контрастирование путём чрескожной пункции внутрипечёночного протока.
Если постановка диагноза и проведение дифференциальной диагностики затруднены, выполняется компьютерная томография живота. С её помощью можно детально оценить характер изменений в желчном пузыре, окружающих тканях и желчевыводящих протоках.
При необходимости дифференциальной диагностики с другой острой патологией органов брюшной полости можно выполнить диагностическую лапароскопию и визуально оценить имеющиеся изменения желчного пузыря. Данное исследование может быть выполнено как под местной анестезией, так и под эндотрахеальным наркозом (последний предпочтительнее). При необходимости прямо на операционном столе решается вопрос о переходе на лечебную лапароскопию, то есть выполнение холецистэктомии — удаление желчного пузыря.
Лабораторная диагностика заключается в выполнении общего анализа крови, где выявляется лейкоцитоз, сдвиг лейкоцитарной формулы влево и повышение СОЭ. Степень выраженности этих изменений будет зависеть от выраженности воспалительных изменений в желчном пузыре. [2]
В биохимическом анализе крови может быть небольшое повышение уровня билирубина и активности аминотрансфераз за счёт реактивного гепатита в прилежащей печёночной ткани. Более выраженные изменения биохимических показателей возникают при развитии осложнений и интеркуррентных заболеваний.
Лечение острого холецистита
Пациенты с острым холециститом подлежат экстренной госпитализации в хирургическое отделение стационара. После проведения необходимых диагностических мероприятий определяется дальнейшая тактика лечения. При наличии тяжёлых осложнений — перивезикального абсцесса, деструктивного холецистита с перитонитом — пациенты подлежат экстренной операции после кратковременной предоперационной подготовки. [1]
Подготовка заключается в восстановлении объёма циркулирующей крови, дезинтоксикационной терапии путём проведения инфузии кристаллоидных растворов в объёме 2-3 литра. По необходимости проводиться коррекция сердечной и дыхательной недостаточности. Выполняется периоперационная антибиотикопрофилактика (до, во время и после оперативного вмешательства).
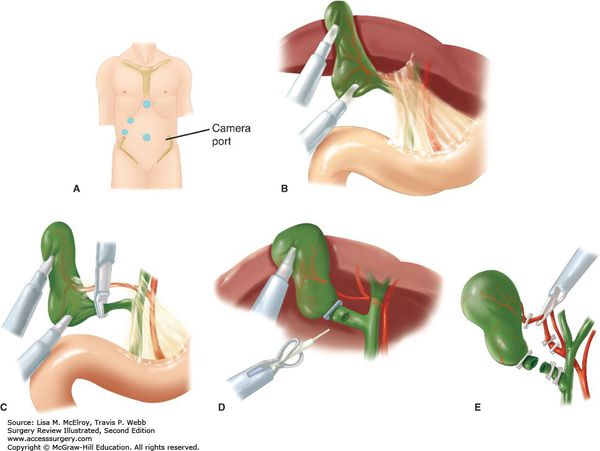
Оперативный доступ выбирается в зависимости от технических возможностей клиники, индивидуальных особенностей пациента и квалификации хирурга. Наиболее часто используется лапароскопический доступ, который наименее травматичен и позволяет произвести полноценную ревизию и санацию. [12]
Минидоступ по травматичности не уступает лапароскопическому и имеет преимущества в виде отсутствия необходимости накладывать пневмоперитонеум (ограничивать подвижность диафрагмы). [10] При возникновении технических трудностей, выраженном спаечном процессе в брюшной полости и разлитом перитоните целесообразнее использовать лапаротомный доступ: верхнесрединная лапаротомия, доступ по Кохеру, Федорову, Рио — Бранка. При этом верхнесрединная лапаротомия менее травматична, так как в данном случае мышцы не пересекаются, однако при косых подреберных доступах более адекватно открывается подпечёночное пространство для выполнения оперативного вмешательства.
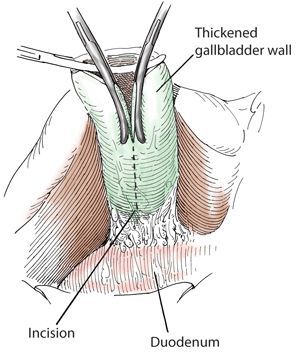
Операция заключается в выполнении холецистэктомии. Следует учесть, что наличие перивезикального инфильтрата предполагает определённые технические трудности при мобилизации шейки желчного пузыря. Это ведёт к повышенному риску повреждения элементов гепатодуоденальной связки. [13] В связи с этим не следует забывать о возможности выполнения холецистэктомии от дна, которая позволяет более чётко идентифицировать элементы шейки. [16]
Также существует операция «Прибрама», заключающаяся в удалении передней (нижней) стенки желчного пузыря, прошивании пузырного протока в области шейки и мукоклазии (снятии слизистой оболочки) путём электрокоагуляции задней (верхней) стенки. Выполнение этой операции при выраженном инфильтрате в области шейки пузыря позволит избежать риска ятрогенных повреждений. Она применима как при лапаротомном, так и при лапароскопическом доступе.
Если тяжёлые осложнения острого холецистита отсутствуют, то при поступлении пациента в стационар назначается консервативная терапия, направленная на деблокирование желчного пузыря. Применяются спазмолитики, М-холинолитики, инфузионная терапия для купирования интоксикации, назначаются антибиотики.
Эффективным методом является выполнение блокады круглой связки печени раствором новокаина. Блокаду можно выполнять как вслепую по специальной методике, так и под контролем лапароскопа при выполнении диагностической лапароскопии и под контролем УЗИ.
При неэффективности консервативной терапии в течение 24 часов, ставится вопрос о проведении радикальной операции — холецистэктомии.
Немаловажное значение для определения лечебной тактики имеет время, прошедшее с момента начала заболевания. Если промежуток составляет до пяти суток, то холецистэктомия выполнима, если более пяти суток, то лучше придерживаться максимально консервативной тактики при отсутствии показаний к экстренной операции. Дело в том, что на ранних этапах перивезикальный инфильтрат ещё достаточно рыхлый, его можно разделить во время операции. Позднее инфильтрат становиться плотным, и попытки его разделения могут закончиться осложнением. Конечно же, период в пять суток достаточно условный.
При отсутствии эффекта от консервативного лечения и наличии противопоказаний для выполнения радикальной операции — тяжёлая патология сердечно-сосудистой и дыхательной систем, прошествие пяти суток с момента начала заболевания — лучше прибегнуть к декомпрессии желчного пузыря путём наложения холецистостомы. [4]
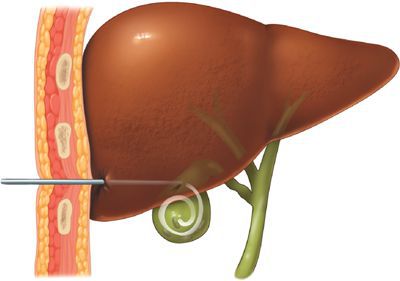
Холецистому можно наложить тремя способами: из минидоступа, под лапароскопическим контролем и под контролем УЗИ. [9] Наиболее малотравматично выполнять эту операцию под УЗИ наведением и местной анестезией. [3] Эффективны также одно- и двукратные пункции желчного пузыря с санацией его просвета под УЗИ наведением. [7] Необходимое условие — прохождение пункционного канала через ткань печени для профилактики желчеистечения.
После купирования острого воспалительного процесса радикальную операцию проводят в холодном периоде через три месяца. Обычно этого времени достаточно для рассасывания перивезикального инфильтрата.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении обычно благоприятный. После радикальной операции необходимо определенный период времени (не менее трёх месяцев) придерживаться диеты № 5 с исключением жирных, жареных и острых блюд. Приём пищи должен быть дробным — небольшими порциями 5-6 раз в день. Необходим приём ферментов поджелудочной железы и растительных желчегонных средств (до операции они противопоказаны).
Профилактика заключается в своевременной санации камненосителей, то есть в выполнении холецистэктомии в плановом порядке пациентам с хроническим калькулёзным холециститом. Ещё основоположник билиарной хирургии Ганс Кер сказал, что «носить камень в желчном пузыре, не то же самое, что серьгу в ухе». При наличии холецистолитиаза следует избегать факторов, ведущих к развитию острого холецистита — не нарушать диету.
источник
ОСТРЫЙ ХОЛЕЦИСТИТ
Острым холециститом называется острое воспаление желчного пузыря, чаще всего обусловленное сочетанием наличия в нем микрофлоры и конкрементов.
Классификация. Различают острый калькулезный и острый бескаменный холецистит. Каждый из них может иметь следующие морфологические формы:
б) Деструктивный холецистит (флегмонозный, гангренозный). Осложнениями острого холецистита являются: холангит, механическая желтуха, острый панкреатит, перитонит, инфильтраты или абсцессы и другие.
Этиология и патогенез. В 90 – 95% случаев острый холецистит развивается при закупорке камнем шейки желчного пузыря или пузырного протока. Для возникновения острого воспаления в желчном пузыре в большинстве случаев необходимо наличие 2 факторов: нарушение опорожнения желчного пузыря с застоем в нем желчи и попадание в желчный пузырь патогенной микрофлоры. Причиной нарушения дренирования желчного пузыря чаще всего является камень, но может быть и рубцовая деформация узкого извитого пузырного протока, перегиб желчного пузыря. Причиной острого бескаменного холецистита может быть тромбоз пузырной артерии, фиброз желчного пузыря, заброс панкреатического сока в желчный пузырь при спазме сфинктера Одди с обструкцией устьев общего желчного и панкреатического протоков.
Жалобы на боли в правом подреберье, которые возникают остро. Они могут иррадиировать в спину, в правую лопаточную область, в правую надключичную область и правую половину шеи. Реже боли локализуются в эпигастрии и за грудиной. Боли сопровождаются тошнотой, рвотой с примесью желчи, повышением температуры тела.
Анамнез. Появлению болей обычно предшествуют следующие факторы: прием жирной, острой, пряной пищи, употребление алкоголя, эмоциональные переживания. Подобные приступы болей могли быть и раньше. Часто сами больные знают о наличии у них камней в желчном пузыре, выявленных ранее при УЗИ.
Обследование больного. Общее состояние больного может быть удовлетворительным, средней тяжести или тяжелым в зависимости от степени выраженности воспалительного процесса и наличия осложнений острого холецистита. Кожные покровы могут быть иктеричны (желтушны), если острый холецистит осложняется обтурационной желтухой. Вследствие кожного зуда могут определяться следы расчесов кожи. Язык сухой, обложен белым или серым налетом. В случае обтурационного деструктивного острого холецистита, когда желчный пузырь увеличен, напряжен и болезнен, при осмотре живота можно увидеть его асимметричность, наличие выбухания в правом подреберье, отставание верхних отделов правой половины живота в акте дыхания. При пальпации живота может выявляться напряжение брюшных мышц в правом подреберье, реже — по всему животу, болезненность, обычно максимальная в проекции желчного пузыря. При осторожной глубокой пальпации в правом подреберье может определяться дно болезненного желчного пузыря, воспалительный инфильтрат, край увеличенной и умеренно болезненной печени. При резком напряжении брюшных мышц, вышеприведенные признаки определить бывает трудно. При перкуссии в верхней половине живота нередко определяется тимпанический звук, который обусловлен парезом кишечника.
При обследовании больного с острым холециститом могут выявляться следующие специфические симптомы:
Симптом Ортнера — болезненность при легкой перкуссии ребром ладони по краю правой реберной дуги.
Симптом Мерфи — в положении больного на спине кисть левой руки кладут так, чтобы большой палец поместился ниже реберной дуги и оказывал давление в проекции дна желчного пузыря. Если попросить больного сделать глубокий вдох, то последний прервется, не достигнув вершины из-за острой боли в животе под большим пальцем.
Симптом Кера — болезненность во время пальпации правого подреберья в проекции дна желчного пузыря на вдохе.
Симптом Мюсси (френикус-симптом) — болезненность, которая появляется при надавливании указательным пальцем правой руки на шее справа между ножками кивательной мышцы.
Симптом Щеткина — Блюмберга становится положительным, когда в воспалительный процесс вовлекается париетальная и висцеральная брюшина, то есть он свидетельствует о развившемся перитоните.
Температура тела в начале заболевания субфебрильная, а затем по мере развития деструктивного процесса повышается и может достигать 38-39° С.
1. Общий анализ крови характеризуется увеличением количества лейкоцитов, особенно при развитии деструктивных форм холецистита, и значительным сдвигом лейкоцитарной формулы влево. Анализ мочи без особых изменений.
2. Ультразвуковое исследование (УЗИ) характеризуется значительным увеличением желчного пузыря, утолщением его стенок, многослойностью их структуры, наличием в полости пузыря плотных эхоструктур (конкрементов). Может определяться свободная жидкость в подпеченочном пространстве.
3. РКТ выявляет увеличение желчного пузыря, утолщение его стенок, конкременты в желчном пузыре, уточняет диаметр желчных протоков, увеличение головки поджелудочной железы.
4. Лапароскопия позволяет увидеть внешние воспалительные изменения в желчном пузыре (гиперемия, увеличение в размерах, отек, воспалительная инфильтрация, фибринозный налет, очаги деструкции темно-серого цвета), наличие серозного или гнойного выпота, его распространение, оценить состояние других органов, провести дифференциальный диагноз.
5. При задержке оттока желчи по магистральным желчевыводящим путям, что иногда может наблюдаться при осложненных формах острого холецистита, отмечается повышение содержания в крови билирубина (преимущественно за счет прямой фракции), увеличение щелочной фосфатазы, в моче появляются желчные пигменты. При УЗИ у этих больных выявляется расширение общего желчного протока, увеличение головки поджелудочной железы.
Лечение. В зависимости от формы острого воспаления желчного пузыря и тяжести состояния больного лечение его имеет свои особенности. Всех больных с острым холециститом мы условно делим на 3 группы:
1. Больные с явными признаками разлитого перитонита. Этим больным проводится экстренная операция после кратковременной инфузионной подготовки.
2. Больные острым холециститом без признаков разлитого перитонита. В этом случае проводится консервативная (лекарственная) терапия, направленная на подавление, купирование острого воспаления в желчном пузыре:
· Голод, но разрешается пить воду,
· Спазмолитики (но-шпа, папаверин, дротоверин),
· Инфузионная терапия (растворы 0,9% хлорида натрия, 5% глюкозы),
· Двусторонняя паранефральная новокаиновая блокада по Вишневскому.
В случае эффективности консервативного лечения и купирования приступа острого холецистита больному выполняют плановую операцию холецистэктомию через 1,5 – 2 месяца.
3. Третью группу составляют больные, которым проводимое на протяжении 1 – 2 суток консервативное лечение не помогло, и приступ не был купирован. В этом случае выполняют срочную операцию в пределах первых 3 суток после начала приступа.
При остром холецистите в большинстве случаев выполняется операция удаления желчного пузыря – холецистэктомия. Общепринятым способом является лапароскопическая холецистэктомия, когда из 4 проколов брюшной стенки проводится удаление желчного пузыря, санация и дренирование брюшной полости; при этом хирург выполняет все манипуляции в брюшной полости, глядя на экран монитора. В редких случаях выраженного воспалительного инфильтрата в области шейки желчного пузыря приходится удалять желчный пузырь через широкий лапаротомный доступ.
Вторым видом операции, который иногда вынужденно выполняется у некоторых больных острым холециститом, является холецистостомия, заключающаяся в установке дренажной трубки в просвет желчного пузыря. Эту операцию приходится выполнять чаще у пожилых, ослабленных больных с наличием тяжелых сопутствующих заболеваний, не позволяющих удалить у них под наркозом желчный пузырь. Целью холецистостомии является декомпрессия увеличенного желчного пузыря, подавление инфекции в нем и купирование острого воспалительного процесса. В последующем этих больных приходится оперировать повторно, после соответствующей подготовки, в плановом порядке удалять желчный пузырь. Холецистостомия выполняется под местной анестезией, чаще всего пункционным методом под контролем ультразвукового сканера. При безуспешности такого метода возможно установление дренажной трубки в желчный пузырь под контролем лапароскопа или «открытым» способом — через минилапаротомию в правом подреберье.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студентов недели бывают четные, нечетные и зачетные. 9580 — 

источник
Острый холецистит — Симптомы
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый холецистит на фоне желчнокаменной болезни (калькулёзный холецистит).
Симптомы острого холецистита обусловлены выраженностью патологического процесса, которая варьирует от небольшого воспаления до молниеносной гангрены стенки жёлчного пузыря. Часто приступ заболевания является обострением хронического холецистита.
Заболевают люди любой конституции, пола и возраста, хотя чаще болеют женщины старше 40 лет, страдающие ожирением.
Основные симптомы острого холецистита следующие:
Боль (жёлчная колика) локализуется в эпигастральной или правой подрёберной области, иррадиирует в спину ниже угла npaвой лопатки, правое плечо, реже в левую половину туловища и может напоминать приступ стенокардии. Боль возникает ночью или рано утром, нарастает до определённой интенсивности и сохраняется в течение 30-60 мин. Возникновению боли могут предшествовать употребление жирной, острой, пряной пищи, алкоголя, эмоциональные переживания.
Характерны повышенная потливость, гримаса боли и неподвижная поза на боку с поджатыми к животу ногами. Часто больные прикладывают к правому подреберью грелку.
Боль от растяжения жёлчного пузыря возникает в связи с обтурацией пузырного протока и усиленным сокращением жёлчного пузыря. Боль локализуется в глубине, более центрально, не сопровождается напряжением мышц брюшной стенки, не усиливается при поверхностной или глубокой пальпации.
Боль от раздражения брюшины локализована поверхностно, усиливается при прикосновении к коже, сопровождается гиперестезией и напряжением мышц брюшной стенки. Дно жёлчного пузыря соприкасается с диафрагмальной брюшиной, которая иннервируется диафрагмальным и шестью нижними межрёберными нервами. Раздражение передних ветвей межрёберных нервов вызывает боль в правом верхнем квадранте живота, раздражение задней кожной ветви — характерную боль под правой лопаткой.
Спинномозговые нервы иннервируют небольшой участок брыжейки и желудочно-печёночной связки вокруг крупных жёлчных протоков. Раздражение этих нервов воспринимается как боль в спине и правом верхнем квадранте живота, чем и объясняются боли при камнях общего жёлчного протока и холангите.
Пищеварительная система. Для острого холецистита характерны метеоризм и тошнота; присоединение рвоты заставляет думать о сопутствующем холедохолитиазе.
Лихорадка — чаще субфебрильная, реже достигает фебрильных значений (при деструктивных формах холецистита или в связи с осложнениями). Гектическая температурная кривая, сопровождающаяся выраженной потливостью, сильным ознобом, часто указывает на гнойное воспаление (эмпиему жёлчного пузыря, абсцесс). У ослабленных больных и лиц пожилого возраста температура тела даже при гнойном холецистите может оставаться субфебрильной, а иногда даже нормальной вследствие пониженной реактивности.
Другие симптомы — отрыжка горечью или постоянный горький привкус во рту; возможны чувство распирания в верхней половине живота, вздутие кишечника, нарушение стула, тошнота, рвота жёлчью.
Желтуха не характерна, однако возможна при затруднении оттока жёлчи из-за скопления слизи, эпителия, обтурации общего жёлчного протока конкрементами или при развившемся холангите.
При сборе анамнеза необходимо особенно внимательно расспросить больного по следующим пунктам:
- характер, продолжительность, локализация и иррадиация боли;
- сопутствующие симптомы, например лихорадка, озноб, тошнота, рвота;
- наличие в анамнезе эпизодов жёлчной колики; возраст больного (поскольку в пожилом и старческом возрасте чаще возникают осложнения);
- наличие сахарного диабета (при этом заболевании чаще развивается гангренозный холецистит).
При физикальном обследовании необходимо проводить:
- оценку общего состояния;
- осмотр кожи и видимых слизистых оболочек (особенно внимательно нужно осматривать склеры, конъюнктиву и уздечку языка) и кожных покровов для своевременного выявления желтухи;
- определение напряжения мышц передней брюшной стенки, особенно в правой подрёберной и эпигастральной областях;
- пальпацию правой подрёберной области с целью выявления увеличенного жёлчного пузыря с одновременной проверкой симптомов воспаления жёлчного пузыря (чувствительность положительного симптома Мёрфи при остром холецистите составляет 92%, специфичность — 48%);
- измерение температуры тела.
У больных с острым холециститом можно обнаружить следующие признаки.
Симптомы воспаления жёлчного пузыря, к которым относят следующие:
- симптом Мёрфи — резкая боль при давлении на область правого подреберья на высоте вдоха (в другой интерпретации: непроизвольная задержка дыхания на вдохе из-за резкой болезненности при давлении на область правого подреберья);
- симптом Кера — боль при пальпации правого подреберья;
- симптом Ортнера — болезненность при поколачивании по правой рёберной дуге;
- симптом де Мюсси-Георгиевского (френикус-симптом) — болезненность при надавливании пальцем между ножками правой грудинно-ключично-сосцевидной мышцы.
- cимптом Щёткина-Блюмберга становится положительным при вовлечении в воспалительный процесс брюшины (перитонит).
Острый холецистит при отсутствии желчнокаменной болезни (бескаменный холецистит) характеризуется более частым развитием осложнений и более высокой летальностью.
Острый холецистит следует предполагать у больных, находящихся в критическом состоянии.
Необходимо помнить, что в этом случае клиническая картина может быть стёртой: болевой синдром часто отсутствует.

источник