ДИАСТАЗ ПРЯМЫХ МЫШЦ ЖИВОТА – 5 ГРУПП РИСКА, ПУТИ РЕШЕНИЯ ПРОБЛЕМЫ
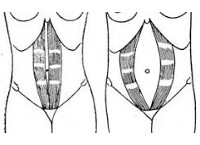
Диастаз прямых мышц живота представляет собой увеличенное расстояние между правой и левой брюшной мышцей, относительно нормы.
Они соединяются между собой белой линией. Эта линия, еще ее называют сухожильный апоневроз, представляет собой светлую пластину, сформированную из плотных коллагеновых волокон.
Растяжение этой промежуточной ткани сопровождается осложнениями косметического и медицинского характера. Почему возникает проблема и как с ней бороться, читайте далее.
ДИАСТАЗ ПРЯМЫХ МЫШЦ ЖИВОТА (ОБЩЕЕ ОПИСАНИЕ)
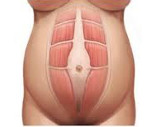
Диастаз прямых мышц живота ― что это такое? Эта проблема образуется при расхождении вертикальных мышц передней брюшной стенки, которые расположены между лонной костью и ребрами.
Сухожильная мембрана, которая соединяет эти продольные мускулатуры расположена по центру живота. И при диастазе она истончается, ослабляется и перестает нормально удерживать брюшные мышцы в правильном анатомическом положении.
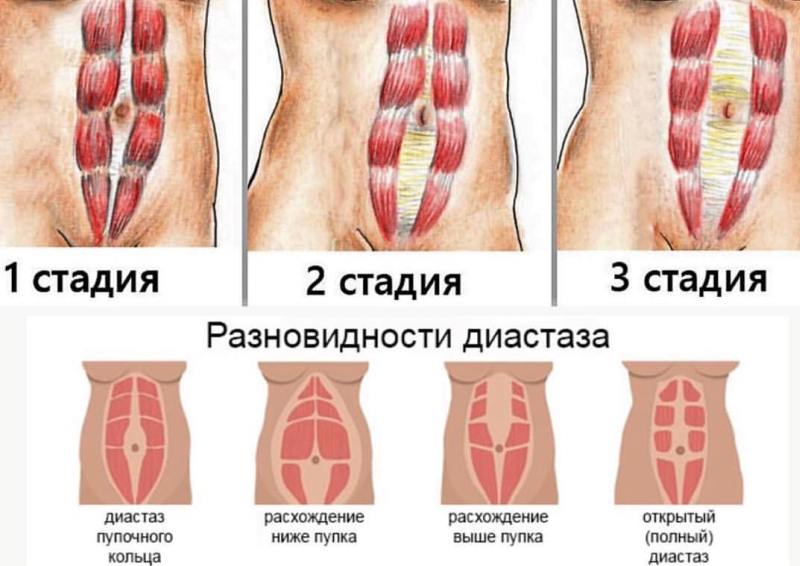
В результате они расходятся в стороны. Сравнить норму и отклонение при диастазе прямых мышц живота можно на фото:
Согласно мкб 10-го пересмотра код по диастазу прямых мышц живота ― М62.0, т. е. расхождение мышцы.
Проблема носит не только косметический характер, но и нарушает функции мышц, а именно, снижает способность мускулатуры сдерживать внутрибрюшное давление.
При значительном отклонении от нормы формируются грыжи белой линии, происходит выпячивание пупка; внутренние органы живота выпирают под кожу и становятся уязвимыми к механическому воздействию.
Также нередко возникает спланхноптоз ― состояние, при котором внутренние органы опускаются из-за ослабления мышечной ткани.
В результате пациента беспокоят различные диспепсические расстройства (вздутие, запоры, тошнота), возникает учащенное сердцебиение, головокружение.
Дестабилизация работы мышц повышает нагрузку на позвоночник, из-за этого возникают частые боли в спине, искривление осанки и пр.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ПРОБЛЕМЫ (5 ГРУПП РИСКА)
Основная причина патологии ― продолжительное внутрибрюшное давление и слабость соединительной и мышечной ткани в области живота.
Очень часто диастаз прямых мышц живота возникает после родов. В период гестации брюшные мышцы испытывают постоянное и обширное давление, особенно после 30 недели.
Проблема возникает у каждой второй беременной женщины, а чаще у тех, кто находится в группе риска:
- многоплодная беременность;
- ожирение;
- крупный плод;
- многоводие;
- дряблость брюшной стенки.
КАК СПРАВИТЬСЯ С ПРОБЛЕМОЙ
Лечение диастаза прямых мышц живота у мужчин или женщин зависит от первопричины проблемы.
Если она вызвана какими-либо патологиями в работе внутренних органов (дыхательной, пищеварительной систем), то терапия, в первую, очередь, направлена на устранение этиологического фактора. И только после этого ― на эстетическую коррекцию.
В послеродовом периоде следует выполнять специальные упражнения. С их помощью можно добиться существенных эстетических результатов без оперативного вмешательства.
ХИРУРГИЧЕСКОЕ ВМЕШАТЕЛЬСТВО
Что касается диастаза, вызванного беременностью, то лечение проблемы хирургическим путем рекомендуют начинать не раньше, чем через год, поскольку у большинства женщин за этот период проблема проходит самостоятельно, и мышцы принимают нормальное анатомическое положение.
Но если патология остается и физическая активность безрезультатна, то исправить ее можно только при помощи пластической хирургии.
Как правило она назначается на 2 и 3 степени патологии, когда расхождение 5 и более см. Операция для устранения диастаза прямых мышц живота может выполняться несколькими способами.
источник
Грыжа передней брюшной стенки
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Общая информация
Краткое описание
Название протокола: Грыжа передней брюшной стенки
Код протокола:
Код по МКБ 10:
Грыжа передней брюшной стенки (K43)
Включены: грыжа надчревная, инцизионная (послеоперационная);
Исключена: Паховая грыжа (K40)
K43.0 Грыжа передней брюшной стенки с непроходимостью без гангрены.
Грыжа передней брюшной стенки: (вызывающая непроходимость, ущемленная, невправимая) без гангрены. Странгуляционная грыжа.
K43.1 Грыжа передней брюшной стенки с гангреной. Гангренозная грыжа передней брюшной стенки.
K43.9 Грыжа передней брюшной стенки без непроходимости или гангрены.
Сокращения используемые в протоколе:
ВГ – вентральная грыжа;
ГПБС — грыжа передней брюшной стенки;
КТ –компьютерная томография;
МРТ – магнитно-резонансная томография;
ПГ- послеоперационная грыжа;
СИАГ – синдром интраабдоминальной гипертензии (компартмент синдром);
УЗИ – ультразвуковое исследование;
IPOM — intraperitoneal onlay mesh;
CST -component separation technique.
Дата разработки протокола: 07.05.2013 г.
Категория пациентов: взрослые пациенты с грыжей передней брюшной стенки.
Пользователи протокола: врач-хирург стационара или центра амбулаторной хирургии, оказывающие плановую хирургическую помощь взрослым.
Определение
Грыжи передней брюшной стенки и основных понятий, связанных с ней
Грыжа брюшной стенки – это врожденный или приобретенный дефект мышечно-апоневротической целостности брюшной стенки, который дает возможность для выпячивания через него любого образования, которое в нормальных условиях здесь не происходит.
Грыжевые ворота – врожденный или приобретенный дефект в мышечно-апоневротическом слое брюшной стенки.
Грыжевой мешок – часть париетальной брюшины, выпячивающаяся через грыжевые ворота.
Содержимое грыжевого мешка может быть представлено любым органом брюшной полости, но наиболее часто – прядью большого сальника или петлей тонкой кишки.
Оболочки грыжевого мешка – слои, покрывающие грыжевой мешок;
Потеря домена (loss of domain) – потеря объема брюшной полости за счет постоянного нахождения за пределами брюшной полости органов и тканей брюшной полости в грыжевом мешке. Определяется, когда грыжевой мешок занимает объем> 25% от объема брюшной полости [1]. Существенная потеря домена при неиспользовании ненатяжной герниопластики может приводить к развитию абдоминального компартмент синдрома (СИАГ).
Компартмент синдром — синдром интраабдоминальной гипертензии (СИАГ) [2];
Метод «ненатяжной» (tension free) герниопластики ГПБС — метод герниопластики ГПБС с использованием алломатериала или аутодермопластики, значительно снижающее натяжение тканей в области пластики грыжевых ворот. Включает в себя основные виды размещения сетки: onlay, inlay, sublay и IPOM;
Метод пластики местными (собственными) тканями при ГПБС – сшивание грыжевых ворот по принципу «край в край» или с созданием дубликатуры из апоневротических и/или мышечных слоев передней брюшной стенки. При больших грыжах как правило сопровождается значительным натяжением тканей и потерей домена с развитием СИАГ;
Комбинированный метод герниопластики ГПБС — метод герниопластики со сшиванием собственных местных тканей по принципу «край в край» или с созданием дубликатуры с укреплением их алломатериалом (сеткой).
Невправимая грыжа — паховая грыжа, при которой содержимое грыжевого мешка не вправляется в брюшную полость. При хронических случаях — сращенная, при острых — ущемление.
Ущемленная паховая грыжа — грыжа, которая не вправляется и проявляется симптомами странгуляции (сосудистые нарушения содержимого грыжевого мешка) и/или кишечной непроходимости.
Первичная грыжа передней брюшной стенки (вентральная грыжа) (эпигастральная грыжа, пупочная грыжа, околопупочная грыжа, спигилиева грыжа) — грыжа брюшной стенки, не связана с операционным разрезом и рубцом.
Рецидивная первичная грыжа передней брюшной стенки (рецидивная эпигастральная грыжа, пупочная грыжа, околопупочная грыжа, спигилиева грыжа) — повторение первичной грыжи брюшной стенки, которая была ранее пролечена одним из хирургических способов.
Вентральная грыжа — этот термин не рекомендуется использовать в силу исторической путаницы с определением данного термина. Так, например, в Европе термин вентральной грыжи использовался с термином послеоперационная (инцизионная) грыжи, а в Соединенных Штатах Америки термин используется для описания любой грыжи передней брюшной стенки, за исключением паховых грыж [3].
Уровень 1а. Вместе с тем, в большинстве публикаций, вошедших в базу данных Кохрановской библиотеки, под термином «вентральная» подразумевают первичную грыжу, причиной которой не является операционный разрез, а термином «послеоперационная (инцизионная) грыжа обозначают грыжу, образовавшуюся в области операционного доступа [4].
Послеоперационная (инцизионная) грыжа – это любой дефект в брюшной стенке, с или без опухолевидного выпячивания в области послеоперационного рубца, которое можно увидеть или прощупать при клиническом обследовании или выявить инструментально [5].
Первичная послеоперационная (инцизионная) грыжа — грыжа в области послеоперационного рубца, которая не была устранена ранее хирургическим путем.
Рецидивная послеоперационная грыжа — грыжа в области послеоперационного рубца, которая ранее была пролечена хирургическим путем.
Троакарная грыжа — дефект брюшной стены, с или без выпячивания в месте предыдущей установки лапароскопического троакара, которое можно увидеть или прощупать при клиническом обследовании или выявить инструментально.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств
Существует специальная оксфордская система «доказательной медицины» [34], (в пересмотре марта 2009 года) с уровенями доказательности (таблица 2), которые определяется при анализе научной литературы, и выборе степени рекомендации (таблица3), которая зависит от уровня доказательности.
Цель разделения рекомендаций по уровням — обеспечить прозрачность между рекомендациями и доказательствами, на основе которых они сделаны.
Таблица 2. Уровни доказательности
| Уровень | Терапия / Профилактика, Этиология/Риск |
| 1a | Систематические Обзоры (с однородностью) рандомизированных клинических испытаний (РКИ) |
| 1b | Отдельные РКИ |
| 1c | Серия случаев “all-or-none results” (Все или нет результатов) |
| 2a | Систематические Обзоры (с однородностью) Когортных Исследований |
| 2b | Отдельные Когортные испытания (включая низко-качественные РКИ, например, |
| 2c | Отчеты по исследованиям. Экологические исследования |
| 3a | Систематические Обзоры (с однородностью) исследований Случай-контроль |
| 3b | Отдельные исследования Случай-контроль |
| 4 | Серии случаев (и низкокачественные когортные и исследования случай-контроль) |
| 5 | Мнение экспертов без точной критической оценки, или основанный на физиологии и других принципах |
Следует отметить, что при определении степени рекомендации нет прямой связи между уровнем доказательности данных и степенью рекомендации. Данные рандомизированных контролируемых исследований (РКИ) не всегда ранжируются как степень рекомендаций А в случае, если имеются недостатки в методологии или разногласия между опубликованными результатами нескольких исследований. Также отсутствие доказательств высокого уровня не исключает возможности дать рекомендации уровня А, если имеется богатый клинический опыт и достигнут консенсус. Кроме того, могут быть исключительные ситуации, когда нельзя провести подтверждающие исследования, возможно, по этическим или другим причинам, и в этом случае точные рекомендации считаются полезными.
Таблица 3. Степени рекомендаций
| A | Cоответствующий 1 уровню исследований. |
| B | Cоответствующий 2-3 уровню исследований или экстраполированный (измененный) из 1-го уровня. |
| C | 4 уровень, или экстраполированные из 2-го или 3-го уровня. |
| D | 5 уровень или противоречивые или неполные данные любого уровня |
Классификация
Клиническая классификация
Грыжи передней брюшной стенки классифицируют на:
1. Первичные
2. Послеоперационные грыжи [6].
Различают четыре основных типа первичных (вентральных) грыж:
— пупочная,
— околопупочная,
— эпигастральная и
— грыжа спигелиевой линии [7].
Послеоперационная (инцизионная) грыжа развивается в зоне операционного доступа, где не произошло полноценное срастание в области операционного дефекта брюшной стенки.
Послеоперационная (инцизионная) грыжа в свою очередь делится на
— первичную и
— рецидивную.
Для избегания путаницы в терминологии пишут как послеоперационная первичная или послеоперационная рецидивная грыжы. Но существует другое распространенное мнение: так как рецидивирующие первичные грыжи попадают в группу послеоперационных, так же для избегания путаницы, термин «первичная послеоперационная (инцизионная) грыжа» рекомендовано не использовать [8].
С учетом вышеописанного принятого разделения ГПБС, согласно классификации Европейского общества герниологов, модифицированной и основанной на классификации Шевреля и Ра (Chevrel & Ra), принятой консенсусом в Генте, Бельгия, 2-4 октября 2008 года различают следующие виды грыж передней брюшной стенки [5, 9]:
I. Первичная ГПБС (вентральная):
— срединную первичную ГПБС, включающую эпигастральную и пупочную; Малые грыжи менее 2 см, средние от 2-х до 4 см, большие более 4 см.
— боковую первичную ГПБС, включающую грыжу Спигилевой линии и поясничную (люмбарную). Малые грыжи менее 2 см, средние от 2-х до 4 см, большие более 4 см.
II. Послеоперационная ГПБС:
— Медиальная грыжа или грыжа средней линии (обозначается буквой М)
Границы средней линии области определяются следующим образом:
— краниально: мечевидный отросток;
— каудально: лобковая кость;
— с боку: латеральные края прямой мышцы живота.
Различные дефекты в передней брюшной стенке вызванные одним разрезом рассматриваются как одна грыжа. Если различные дефекты были вызваны двумя и более различными операционными разрезами, то они должны быть рассмотрены как два и более грыжи.
Боковые грыжи (обозначается буквой L)
Границы площади боковой поверхности определяются как:
— краниально: края реберных дуг;
— каудально: пахововые области;
— медиально: латеральные края прямой мышцы живота;
— сбоку: поясничная область.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные:
1. Сбор анамнеза
2. Осмотр грыжи
3. Пальпация грыжевого выпячивания и грыжевых ворот
4. Перкусия грыжевого выпячивания
5. Аускультация грыжи
6. Ректальное исследование
7. Общий анализ крови
8. Общий анализ мочи
9. ЭКГ
10. Микрореакция
11. Анализ крови на ВИЧ
12. Флюорография
13. Определение глюкозы крови
14. Коагулограмма
15. Кал на яйца глистов
Дополнительные:
1. Спирометрия
2. УЗИ грыжи
3. УЗИ абдоминальное и малого таза
4. Обзорная рентгенография легких и брюшной полости
5. Магнитно-резонансная томография или компьютерная томография с пробой Вальсальвы (Valsalva)
6. Рентгеноконтрастная герниография
7. Ирригоскопия
Диагностические критерии ПГ
Жалобы и анамнез:
Пациенты чаще всего предъявляют жалобы на опухолевидное образование в области послеоперационного рубца, в половине случаев могут наблюдаться боли в области грыжевого выпячивания и реже появляются симптомы, связанные с непроходимостью и гангреной внутреннего органа, ущемленного в грыжевых воротах.
Физикальное обследование:
Аналогично первичным, большинство послеоперационных грыж может быть диагностировано с помощью сбора анамнеза и клинического обследования. У пациентов, обычно развивается выпячивание на передней брюшной стенке в области хирургического рубца. При пальцевом обследовании краев грыжи может часто прощупываются фасциальный дефект, хотя точная оценка размера дефекта при этом способе может быть затруднена. Размер грыжевого мешка и грыжевого содержимого может быть большим, а при этом грыжевые ворота могут быть небольшими, особенно у пациентов с ожирением, или у пациентов после нескольких полостных операций, где могут быть многочисленные мелкие грыжевые ворота. Многие послеоперационные грыжи могут протекать бессимптомно, но у 20-50% пациентов грыжа сопровождается значительной болезненностью. Пальпаторно определяют симптом кашлевого толчка, можно пропальпировать органы в большом грыжевом мешке.
Лабораторные исследования: обычно не ущемленная (не осложненная) ГПБС не влияет на показатели в общем анализе крови, мочи и других лабораторные показатели.
Инструментальные исследования:
Ультразвуковое исследование обычно используется для подтверждения клинического диагноза. Ультразвуковое исследование грыжи позволяет определить параметры грыжевых ворот, содержимое грыжевого мешка, его увеличение при кашле пациента.
Наиболее целесообразно УЗИ или компьютерная томография (с или без Вальсальвы) или МРТ у следующего контингнента:
— Тучные пациенты (индекс массы тела> 35);
— Больных с рецидивами послеоперационной грыжи;
— Пациенты с большими грыжами с потерей домена.
— Пациенты с болями в брюшной стенке, но без клинически выявляемых грыж.
У этих пациентов КТ позволяет создание трехмерной реконструкции, что является полезным для выбора оперативного вмешательства.
Показания для консультации специалистов:
Консультация терапевта и кардиолога для уточнения общесоматического состояния и определения степени операционного риска.
Консультация онколога для исключения метастатического поражения передней брюшной стенки.
Дифференциальный диагноз
Дифференциальная диагностика ГПБС
В отличие от ГПБС острая несостоятельность ушитой операционной раны (зияние брюшной стенки, эвентрация) это острый разрыв или расхождение краев ушитых фасций, что приводит к выпячиванию внутрибрюшного содержимого через фасциальные дефекты без присутствия грыжевого (брюшинного) мешка. Это обычно происходит в первые 2 недели заживления операционной раны и всегда приводит к образованию послеоперационной грыжи [12].
Дифференциальная диагностика ГПБС, особенно гигантских, не так уж сложна. Наличие грыжевого выпячивания. пальпация грыжевых ворот, вправимости грыжевого содержимого, определение положительного симптома кашлевого толчка часто дают исчерпывающие данные, говорящие в пользу грыжи. Но есть заболевания, которые дают похожую симптоматику. Так дифференциальный диагноз нужно проводить с доброкачественными новообразованиями брюшной стенки (в основном это липомы, фибролипомы, нейрофибромы). Доброкачественные новообразования характеризуются локальным разрастанием ткани. Общее между доброкачественными опухолями и грыжами то, что их увеличение идет очень медленно, умеренно выражен болевой синдром, и при объективном исследовании выявляется выпячивание в области живота. Главное же в их дифференцировки- исследование локального статуса. Так при грыжах выявляются характерные ее симптомы: увеличение выпячивания в положение стоя и при повышении внутрибрюшного давления, определение при пальпации выпячивания в основном образований мягко эластической консистенции; особую важность имеет вправимость содержимого грыжевого мешка, особенно в горизонтальном положении, характерен положительный симптом кашлевого толчка, и конечно же один из наиболее характерных признаков- возможность пальпации грыжевых ворот. Выявление урчания при пальпации выпячивания и тимпанического оттенка при перкуссии, указывают, что содержимым его являются петли кишок. А для липом, фибролипом, нейрофибром характерно постоянство размеров в любом положении тела, плотность образования, определяемая при пальпации, смещаемость образования (свободно приподнимаются в кожной складке), невозможность его вправления, отрицательный симптом кашлевого толчка, отсутствие грыжевых ворот, а так же отсутствие урчания и тимпанического звука при перкуссии. Особенностью нейрофибром является их множественность.
Из наименее значимых признаков следует отметить периодические запоры, которые более характерны для грыж живота. В принципе на основании объективного исследования больной можно полностью провести дифференцировку и поставить окончательный клинический диагноз.
Но иногда плотные бугристые выпячивания при эпигастральных грыжах, могут быть ошибочно приняты за метастатические опухоли сальника. Из клинических симптомов для них характерно-развитие опухоли в старшем возрасте (50-60 лет), раннее возникновение болей, ухудшение общего самочувствия, похудание. Определение при объективном исследовании опухоли патогмоничной бугристости и плотности образования, его несмещаемости и невправимости, часто наличие болезненности; отсутствие симптома кашлевого толчка, грыжевых ворот; определение тупого звука при перкуссии. Характерным для опухолевого процесса является выявление при лабораторно-инструментальных исследованиях изменений крови — лейкопении, анемии, повышенной СОЭ и объективные данные при инструментальном обследовании указывающие на первичный источник опухоли и метастатические поражения органов.
В очень редких случаях проводится дифференциальный диагноз с кистами, но они в какой-то мере являются доброкачественными новообразованиями и характеризуются теми же признаками.
Диастаз, или расхождение, прямых мышц живота может наблюдаться при некоторых врождённых дефектах брюшной стенки, однако на практике чаще всего он возникает у женщин на фоне беременности, а у мужчин при ожирении и больших физических нагрузках. При расхождении прямых мышц живота отмечается расширение и истончение белой линии живота, появляется предрасположенность к формированию пупочной (умбиликальной) грыжи и грыж белой линии. Для выявления диастаза прямых мышц и грыж белой линии живота существует особый тест, который заключается в следующем: человек ложится, сгибает шею и немного привстаёт – при этом выявляется диастаз мышц или появляется грыжевое выпячивание вдоль белой линии. В отличие от ГПБС при диастазе отсутствует симптом кашлевого толчка и отсутствие грыжевых ворот.
источник
Диастаз прямых мышц живота
Диагностика, симптомы, лечение
Диастаз: причины и симптомы
- Диагностика диастаза
- Лечение диастаза (консервативное и хирургическое)
- Операция по ушиванию диастаза
- Возможна ли профилактика диастаза?
Среди многочисленных напастей, с которыми приходится сталкиваться женщине на тропе войны за красоту, можно выделить одну из самых распространенных – диастаз прямых мышц живота. Что же это за проблема, затрагивающая, согласно статистическим данным, 40% женщин (особенно недавно ставших матерями) и даже 1,5% мужчин?
Разобраться в этом вопросе нам помог пластический хирург Рустам Амангельдыевич КУРМАНБАЕВ, специалист Центра эстетической медицины UMG.
Наш эксперт: пластический хирург Рустам Амангельдыевич Курманбаев.
Повышал квалификацию на курсе по пластической хирургии в клинике Clinica da Lagoa, Dr. Jose Antonio Beramendi, Рио-де-Жанейро, Бразилия, и на курсе по реконструктивной и эстетической хирургии в университетской клинике Сharite, Берлин, Германия.
* Фотографии пациенток Рустама Амангельдыевича до и после операции мы убрали под спойлеры, поскольку такие снимки нравятся не всем нашим читательницам. Если вы интересуетесь пластической хирургией — не поленитесь туда заглянуть, результаты операций поражают!
Для справки (чтобы вы лучше понимали, что такое диастаз) напомним некоторые факты из анатомии человека. Итак, в брюшной стенке каждого человека имеются прямые мышцы, идущие вертикально от реберной дуги до лонной кости, и представляющие собой мускульные тяжи. Эти мышечные образования оплетены апоневрозом (оболочка из сухожилий), и волокна таких оболочек расположенных рядом, переплетаются между собой и образуют «белую линию» (linea alba). Она находится между прямыми мышцами, от их верхнего до нижнего края. Ширина белой линии в пределах нормы не должна превышать 2,5 см, в то время как растянутое или ослабленное ее состояние (когда ширина больше 2 см), получило название «диастаз прямых мышц живота».
Диастаз: причины и симптомы
— Рустам Амангельдыевич, каковы причины возникновения диастаза прямых мышц живота?
— Диастаз возникает из-за перерастяжения этих мышц в период беременности – из-за постоянного давления на мышечные волокна в области передней брюшной стенки во время вынашивания ребенка. Уже примерно с середины II триместра беременности все брюшные мышцы (и белая линия) начинают постепенно растягиваться под воздействием сильного внутреннего напряжения. Это происходит не только под влиянием увеличивающейся матки, но и из-за воздействия гормонов беременности. Беременность – самая частая, но не единственная причина диастаза. При абдоминальном ожирении давление на мышцы живота тоже может быть столь велико, что «белая линия» расходится.
— Каковы симптомы диастаза?
— Прямые мышцы «разъезжаются» друг от друга на разное расстояние; это зависит от типа и степени воздействия вызвавших подобное отклонение явлений. Визуально диастаз определяется как вертикальный дефект между прямыми мышцами. Доктор может диагностировать диастаз, даже не прибегая к дополнительным инструментальным методам. При этом бывает достаточно осмотра, пальпации и простых измерений. Иногда, особенно в научных целях, используют дополнительные инструментальные и аппаратные методы, например, УЗИ (ультразвуковое исследование) или КТ (компьютерная томография). Осмотр в положении стоя дает возможность увидеть диастаз в тех случаях, когда у женщины нет выраженной подкожно-жировой клетчатки, а мышцы хорошо развиты.
” — Когда пациентка напрягает брюшной пресс, в зоне диастаза наблюдается килеобразное продольное выпячивание, бугорок. Особенно хорошо такое выпячивание бывает заметно, если пациентку в положении лежа попросить поднять голову и ноги.
— Врач может пальцами прощупать внутренние края мышц, определить вертикальный дефект между ними, а при необходимости даже измерить ширину дефекта с помощью линейки.
Диагностика диастаза
— Можно ли самостоятельно диагностировать у себя диастаз?
— Конечно. Пациент видит у себя округленный живот, который только немного подтягивается при напряжении мышц, но не становится плоским. Это первая степень диастаза. Расстояние между мышцами, образующими белую линию, варьируется в пределах 5-7 см.
Вторая степень – живот круглый даже при максимальном напряжении мышц, их расхождение превышает 7 см.
Третья степень – расширение белой линии живота превышает 10 см, сам живот большой и обвислый.
” — Есть тест для самостоятельного определения диастаза. Необходимо лечь на спину на ровной поверхности и согнуть ноги в коленях так, чтобы стопы полностью соприкасались с полом. Далее одну руку завести за голову, другую – положить под прямым углом к серединной линии примерно около пупка.
— Расслабившись, следует кончики пальцев неспешно погружать в живот, одновременно оторвав плечи и грудную клетку от пола как при выполнении упражнения на прокачку пресса. Кончиками пальцев начинайте прощупывать белую линию живота, чтобы найти края прямых мышц живота. На ощупь можно определить, есть ли расхождение между ними и какова его ширина.
— Рустам Амангельдыевич, но женщина вполне может ошибиться при диагностировании у себя диастаза. Как говорится: «У страха глаза велики». Может быть, этот вопрос оставить на усмотрение врача? А может ли помочь, например, фитнес-тренер?
— Диагностика диастаза очень проста. Еще раз повторюсь, что это можно сделать самостоятельно, лежа на спине и приподняв ноги, можно воспользоваться помощью тренера (при условии, что он достаточно компетентен – тут уж судите сами), можно обратится к хирургу, к пластическому хирургу.
Лечение диастаза (консервативное и хирургическое)
— Как избавиться от этой неприятной проблемы? Когда требуется хирургическое вмешательство, и есть ли какие-то альтернативный варианты, например, ношение бандажа?
— При второй и третьей степени диастаза мышцы никогда не сойдутся сами. Их надо только сшивать. Ношение бандажа диастаз не уберет, но я рекомендую носить его перед операцией по ушиванию диастаза. Внутренние органы привыкают к определенному положению, и, когда операция произведена, пациент гораздо лучше себя чувствует.
— Можно ли справиться с диастазом физическими упражнениями?
” — Первую степень диастаза вполне может исправить с помощью прокачки мышц. Есть такое упражнение – «вакуум». Вдыхаете — живот вперед, выдыхаете — живот втягиваете. Всего лишь 10-20 раз по утрам, и мышцы сходятся, диастаз нивелируется.
— В спортзале любой грамотный тренер знает варианты упражнений для прокачки мышечного каркаса и устранения первой степени диастаза.
— А если диастаз есть у женщины с лишним весом, ей лучше сначала прооперироваться, а потом худеть, или наоборот?
— Диастаз практически всегда есть у женщин с излишней массой тела. Я говорю своим пациенткам так: ко мне следует приходить в комфортном состоянии, со своим стабильным обычным весом, без всяких жестких диет. Ничего не нужно специально менять – ни образ жизни, ни систему питания, ни систему тренировок. Пластический хирург при осмотре скажет, где отнять, где прибавить. Операцию по устранению диастаза можно делать вместе с липосакцией, абдоминопластикой. Можно все сделать за раз, можно поэтапно. Я всегда делаю талию полностью: убираю жир вкруговую, убираю лишнюю кожу, сшиваю диастаз, делаю красивый пупок. Красота! (Улыбается).
— В каких случаях оперироваться нужно обязательно?
— Оперироваться нужно обязательно, если у пациентов вторая-третья степень диастаза, расхождение больше двух пальцев. Лучше убрать проблему, чем жить с ней. Ну и никаких альтернатив нет, когда есть грыжа, то есть когда внутренние органы выпадают через отверстия, образовавшиеся в «белой линии». Грыжи не просто ухудшают качество жизни, это серьезная угроза вашему здоровью.
” — Не нужно паниковать, но обязательно обратитесь за консультацией к хирургу, а в острых случаях (если можно заподозрить ущемление грыжи) – за экстренной помощью.
Операция по ушиванию диастаза
— А как проводиться современная малотравматичная операция по ликвидации диастаза?
— В тех случаях, когда убирается только диастаз, делается небольшой разрез внизу, сантиметров 5-7, ушиваются мышцы до мечевидного отростка, до грудной клетки, и все зашивается. Все четко, быстро, малотравматично.
источник
Диастаз прямых мышц живота
Диастаз прямых мышц живота — это растяжение межмышечного апоневроза, соединяющего продольные поверхностные пучки мускулатуры брюшного пресса. Проявляется выпячиванием по срединной линии живота, болями в эпигастральной и околопупочной области, диспепсическими расстройствами, метеоризмом, запорами, недержанием мочи при нагрузках. Диагностируется при помощи пальпации, эхографии брюшной стенки, рентгенографии полости живота. Для лечения применяется коррекция нагрузок и двигательной активности, диеты, ЛФК, массаж, кинезиологическое тейпирование, эндоскопическая и классическая абдоминопластика.
МКБ-10
Общие сведения
Растяжение сухожильного апоневроза прямых мышц, расположенного по средней линии живота, отмечается у 1% населения. Физиологический диастаз брюшной мускулатуры наблюдается у младенцев и у 66-100% беременных в 3 триместре гестационного периода. Стойкому выраженному расхождению мышц более подвержены женщины субтильного телосложения, выносившие больше одного ребенка, мужчины среднего и старшего возраста, страдающие абдоминальным ожирением. В связи с эпидемическим характером распространения ВИЧ-инфекции в последние годы увеличивается количество случаев заболевания, обусловленных вторичной дистрофией мускульных и соединительнотканных волокон.
Причины диастаза
Возникновению заболевания способствует длительное повышение внутрибрюшного давления в сочетании с нарушением структуры волокон, формирующих срединную сухожильную мембрану передней брюшной стенки. По мнению специалистов в сфере пластической и абдоминальной хирургии, наиболее распространенными причинами расхождения прямых мышц являются:
- Беременность. Рост матки приводит к значительному растяжению стенки живота и увеличению брюшного давления. Ситуация усугубляется расслабляющим действием релаксина, который угнетает синтез коллагеновых волокон и стимулирует их распад, вследствие чего соединительная ткань становится более эластичной. Мышечный диастаз более выражен при многоплодии, многоводии, вынашивании крупного плода, ранее перенесенных кесаревых сечениях, раннем начале физических тренировок после родов.
- Несостоятельность мышечно-сухожильных структур. Недоразвитие мускульных волокон стенки живота провоцирует физиологическое расхождение пучков прямых мышц у новорожденных. Младенческий абдоминальный диастаз чаще наблюдается при недоношенности детей. Расширение белой линии вследствие дистрофических изменений тканей у взрослых женщин и мужчин встречается редко, однако при некоторых состояниях его риск повышается, например, диастазом страдает до 3% пациентов с ВИЧ-инфекцией.
Факторы риска
К числу факторов, потенцирующих расхождение брюшной мускулатуры, принадлежат ожирение, стремительное похудение, значительные физические нагрузки, запоры, хронические заболевания органов дыхания с надсадным кашлем, которые играют ведущую роль в развитии патологии у пациентов мужского пола. В группу риска также входят больные с врожденной дисплазией соединительной ткани, диастаз часто ассоциирован с наследственными коллагенопатиями — грыжами разной локализациями, варикозной болезнью, миопией, сколиозом, плоскостопием с вальгусной деформацией, частыми подвывихами лодыжек, геморроем.
Патогенез
Пусковым моментом формирования диастаза прямых мышц живота становится длительное растяжение брюшной стенки, обусловленное ростом матки, большим объемом висцерального жира, нарушениями пищеварения при употреблении новорожденным продуктов, вызывающих метеоризм. Под действием распирающих нагрузок прямые мышцы расходятся, а соединяющая их белая линия растягивается.
Усугубляющим фактором становится ослабление межмышечного апоневроза вследствие несостоятельности волокон при коллагенопатиях, разрыхлении соединительной ткани под влиянием релаксина, незрелости сухожильно-мышечных структур живота у недоношенных или их дистрофии в терминальных стадиях различных патологических процессов. В физиологических условиях апоневротическая мембрана самостоятельно сокращается по мере укрепления соединительной ткани и мышц у младенцев, постепенного уменьшения объема брюшной полости в послеродовом периоде и при плавном похудении.
Расхождение прямых поверхностных мышц в младенчестве обычно исчезает к 6-12 месячному возрасту, однако восстановительный процесс может несколько затягиваться у ослабленных детей и не полностью завершаться при синдроме Дауна. У родившей женщины диастаз в норме самопроизвольно закрывается в течение 2-12 месяцев после естественных родов.
Восстановление размеров межмышечного апоневроза может нарушаться при ранних интенсивных тренировках для восстановления физической формы, поскольку сокращение прямых мышц пресса с одновременным повышением внутрибрюшного давления фиксирует белую линию в растянутом состоянии. Аналогичный эффект оказывает тяжелая физическая работа, расстройства, при которых кратковременно интенсивно напрягается брюшной пресс (запор, кашель). Сохранение диастаза при резком похудении обусловлено более медленным сокращением сухожильных волокон, которые не успевают подтянуться за уменьшающимся в объеме животом.
Классификация
Систематизация форм абдоминального диастаза проводится с учетом локализации участка растяжения и расстояния между внутренними краями прямых мышц. Такой подход позволяет определиться с тактикой ведения пациента и объемом хирургического вмешательства (при его необходимости). Пластические и абдоминальные хирурги различают следующие виды и степени растяжения белой линии:
- По локализации диастаза. Выделяют надпупковый, подпупковый, смешанный варианты (с одновременным расхождением прямых мышц выше и ниже пупка). Растяжение апоневроза в области эпигастрия чаще диагностируется у мужчин, в мезогастральной и гипогастральной области — у женщин после перенесенных родов.
- По выраженности диастаза. При расхождении I степени расстояние между краями прямых абдоминальных мышц составляет от 2 до 5 см, при II степени — от 5 до 7 см, при III степени — больше 7 см. Чем более выражено растяжение, тем тяжелее клиническая симптоматика и сложнее предполагаемая операция.
Классификация вариантов болезни, используемая в пластической хирургии, учитывает состояние как прямых, так и других групп мышц живота. Соответственно выделяют диастазы типа А — классический послеродовый, B — с расслаблением нижней части и боковых отделов живота, C —распространяющийся до реберных дуг и мечевидного отростка, D — сочетающийся с отсутствием талии.
Симптомы диастаза
Клиническая картина болезни напрямую зависит от степени растяжения сухожильного апоневроза. На начальном этапе единственным проявлением диастаза является косметический дефект в виде выпячивания живота по белой линии. При напряжении пресса можно увидеть «желобок», разделяющий края прямых мышц. Расхождение может сопровождаться дискомфортом, умеренной болезненностью в эпигастрии, околопупочной области во время физических нагрузок, болью в пояснице, затруднениями при ходьбе.
При прогрессировании заболевания отмечаются нарушения моторики кишечника (метеоризм, запоры), тошнота. У 66% женщин с послеродовым растяжением апоневроза наблюдается дисфункция мышц диафрагмы таза, которая клинически проявляется недержанием мочи в момент кашля, чихания. При выраженном диастазе могут выявляться признаки атрофии мускулатуры живота, венозного застоя в сосудах нижних конечностей.
Осложнения
При значительном расхождении краев прямых мышц (7 см и более) у пациентов нередко формируются грыжи пупочного кольца и белой линии живота, которые обусловлены наличием дефектов апоневроза и выходом органов брюшной полости вместе с брюшиной под кожу. Частым осложнением заболевания является спланхноптоз — опущение внутренних органов вследствие ослабления мускулатуры живота, что клинически проявляется хроническими запорами вплоть до развития кишечной непроходимости, тошнотой, тахикардией, головокружениями. При дискоординации работы мышц возникает чрезмерная нагрузка на позвоночник, которая может привести к постоянным болям в спине, нарушению осанки.
Диагностика
Постановка диагноза не представляет затруднений, поскольку диастаз прямых мышц живота всегда сопровождается характерной клинической картиной. Диагностический поиск при тяжелой стадии заболевания направлен на выявление возможных осложнений и нарушений в работе внутренних органов. План обследования пациента включает следующие физикальные и инструментальные методы:
- Пальпация живота. Определить наличие диастаза позволяет тест: больного просят лечь на спину, согнув ноги в коленях, и напрячь брюшной пресс. При этом врач может пропальпировать выступающие валики по краям прямых мышц и оценить ширину расхождения. Метод недостаточно эффективен у пациентов с избыточной массой тела вследствие затруднений при проведении пальпации.
- УЗИ брюшной стенки. Сонография – доступное неинвазивное исследование, с его помощью визуализируют растяжение и истончение белой линии, которым сопровождается увеличение расстояния между прямыми мышцами. При использовании ультразвукового метода можно определить наличие таких осложнений, как грыжи передней стенки живота, опущение брюшных органов.
- Рентгенография. Обзорная рентгенография ОБП дает возможность оценить размеры и взаимное расположение внутренних органов. У 84% пациентов наблюдается гастроптоз различной степени выраженности. Метод также помогает дифференцировать диастаз с другими патологическими состояниями, сопровождающимися сходной клинической картиной.
В стандартных лабораторных исследованиях (клиническом анализе крови, мочи, копрограмме) при неосложненном расхождении прямых мышц отклонения от нормы не обнаруживаются. Для комплексной оценки состояния внутренних органов пациентам, у которых возникли осложнения заболевания, могут рекомендоваться КТ, МСКТ брюшной полости, измерение кислотности желудочного сока, УЗИ органов малого таза.
Дифференциальная диагностика
Дифференциальная диагностика диастаза выполняется с врожденными аномалиями развития соединительной ткани, грыжами белой линии и пупочного кольца, хроническими заболеваниями пищеварительного тракта (гастритами, энтероколитами), болезнями мочеполовой системы. Кроме осмотра абдоминального и пластического хирурга пациенту рекомендованы консультации гастроэнтеролога, уролога, гинеколога, младенцам — неонатолога или педиатра.
Лечение диастаза мышц живота
Консервативная терапия
Тактика ведения пациента определяется длительностью существования апоневротического растяжения, его степенью и типом. При развитии диастаза на фоне желудочно-кишечных, бронхолегочных и других заболеваний обязательно назначается лечение основной патологии. В младенческом возрасте используется выжидательный подход с принятием решения об оперативном укреплении брюшной стенки после 6 месяцев при наличии сопутствующих грыж и после 12 месяцев при сохранении диастаза и выраженной клинической симптоматике.
Период наблюдения за женщиной после родов обычно составляет не менее года, при этом физиологическим считается растяжение апоневроза мышц живота до 2,0-2,5 см, сохраняющееся в течение первых 6-8 послеродовых недель. Женщинам с расхождением абдоминальных мышц показано ношение бандажа на протяжении 2-4 месяцев после родов, отказ от использования слингов, коррекция питания для обеспечения нормальной дефекации, поддерживание живота при кашле и чихании. В качестве вспомогательного метода может применяться кинезиологическое тейпирование.
Консервативный подход с использованием специального комплекса ЛФК и массажа допустим при диастазе I степени. Пациенту рекомендуется соблюдать диету для поддержания нормальной массы тела, исключить поднятие тяжестей более 5-6 кг, упражнения в упоре и коленно-локтевой позиции, в том числе планку и отжимание, прогибы, скручивание, обратное скручивание.
Хирургическое лечение
Оперативное лечение диастаза проводится при расхождении мышц живота 2-3 степени, наличии сопутствующей пупочной грыжи. У женщин хирургическое вмешательство выполняется не ранее, чем спустя год после родов при отсутствии планов на новую беременность и хорошем состоянии брюшной мускулатуры. С учетом степени и характера растяжения, состояния окружающих тканей применяются различные виды операций:
- Эндоскопическая абдоминопластика. Во время вмешательства может устанавливаться сетчатый аллотрансплантат, сшиваться краевые участки прямых мышц, укрепляться грыжевой сеткой потенциально слабые зоны апоневроза. Возможно одновременное проведение герниопластики. Преимуществом малоинвазивной операции является минимальный косметический дефект, однако этот метод неприменим при необходимости иссечения избыточной ткани.
- Пластика диастаза через разрез. Традиционное ушивание диастаза рекомендовано при наличии дряблых и растянутых участков кожи, которые планируется удалить в процессе операции. В ходе герниопластики могут накладываться узловые швы на влагалища прямых мышц, удаляться избыток апоневроза со сшиванием оставшихся краев, вшиваться полипропиленовая сетка. При значительных отложениях подкожного жира проводится абдоминопластика.
Прогноз и профилактика
При диагностике и лечении диастаза на ранних стадиях у большинства пациентов наблюдается полное выздоровление без проведения хирургических вмешательств. Прогноз заболевания благоприятный. В запущенных случаях могут развиваться опасные осложнения (ущемление грыжи), требующие ургентной операции.
Для профилактики растяжения апоневроза необходимо систематически выполнять упражнения для укрепления мышц живота, избегать подъема тяжестей, нормализовать работу кишечника, увеличить содержание клетчатки в рационе, контролировать массу тела. По данным исследований, выполнение беременными специального комплекса упражнений для мышц живота на 35% сокращает риск развития послеродового диастаза.
источник
 Диастаз: причины и симптомы
Диастаз: причины и симптомы