Кровоснабжение сердца
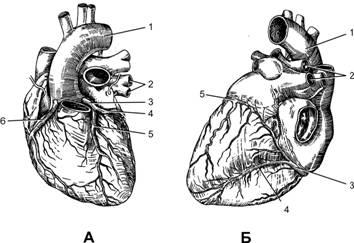
Стенку сердца снабжают кровью правая и левая венечные (коронарные) артерии. Обе венечные артерии отходят от основания аорты (вблизи места прикрепления створок аортального клапана). Задняя стенка левого желудочка, некоторые отделы перегородки и большая часть правого желудочка кровоснабжаются правой венечной артерией. Остальные отделы сердца получают кровь из левой венечной артерии (рис. 23–2).
Рис.23–2.Венечныеартериисердца[10].А— по передней стенке сердца: 1 — аорта, 2 — лёгочные вены, 3 — левая венечная артерия, 4 — огибающая ветвь левой венечной артерии, 5 — передняя межжелудочковая ветвь левой венечной артерии, 6 — правая венечная артерия;Б— по задней стенке сердца: 1 — аорта, 2 — лёгочные вены, 3 — правая венечная артерия, 4 — задняя межжелудочковая ветвь правой венечной артерии, 5 — огибающая ветвь левой венечной артерии.
При сокращении левого желудочка миокард пережимает венечные артерии, и поступление крови к миокарду практически прекращается — 75% крови по венечным артериям притекает к миокарду во время расслабления сердца (диастолы) и низкого сопротивления сосудистой стенки. Для адекватного коронарного кровотока диастолическое давление крови не должно опускаться ниже 60 мм рт.ст.
При физической нагрузке коронарный кровоток усиливается, что связано с увеличением работы сердца по снабжению мышц кислородом и питательными веществами. Венечные вены, собирая кровь от большей части миокарда, впадают в венечный синус в правом предсердии. От некоторых областей, расположенных преимущественно в «правом сердце», кровь поступает непосредственно в сердечные камеры.
Ишемическаяболезньсердца(ИБС) развивается вследствие локального сужения просвета крупной или среднего калибра венечной артерии из-за наличия атеросклеротической бляшки. В этом случае коронарный кровоток усиливаться не может, что необходимо в первую очередь при физической нагрузке, поэтому при ИБС физическая активность приводит к возникновению болей в сердце.
Кровоснабжение плода
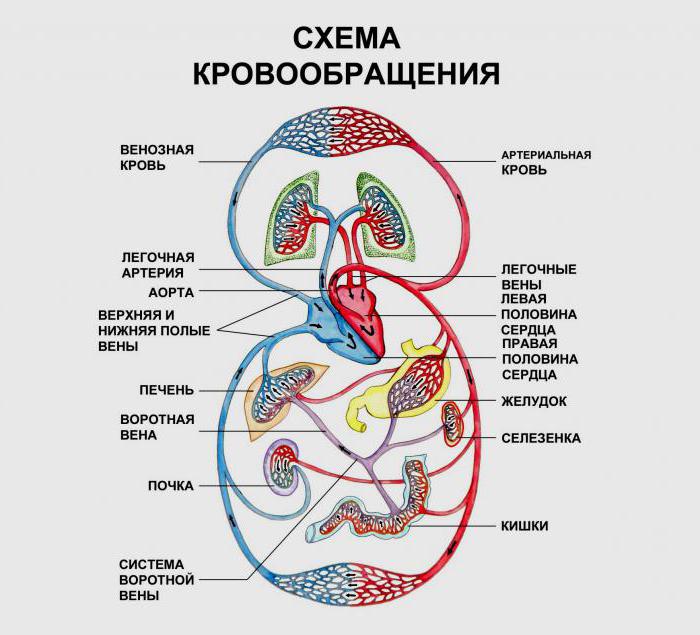
Обогащённая кислородом кровь (см. рис. 20–7) с относительно низкой концентрацией СО2из плаценты по пупочной вене поступает в печень, а из печени — в нижнюю полую вену. Часть крови из пупочной вены через венозный проток, минуя печень, сразу попадает в систему нижней полой вены. В нижней полой вене происходит перемешивание крови. Кровь с высоким содержанием СО2поступает в правое предсердие из верхней полой вены, которая собирает кровь из верхней части тела. Через овальное отверстие (отверстие в межпредсердной перегородке) часть крови поступает из правого предсердия в левое. При сокращении предсердий клапан закрывает овальное отверстие, и кровь из левого предсердия поступает в левый желудочек и далее в аорту, т.е. в большой круг кровообращения. Из правого желудочка кровь направляется в лёгочную артерию, которая артериальным (боталловым) протоком связана с аортой. Следовательно, через артериальный проток и овальное отверстие сообщаются малый и большой круги кровообращения.
На ранних этапах внутриутробной жизни потребность в крови в несформированных лёгких, куда перекачивает кровь правый желудочек, ещё не велика. Поэтому степень развития правого желудочка определяется уровнем развития лёгких. По мере развития лёгких и увеличения их объёма всё больше крови направляется к ним и всё меньше проходит через артериальный проток. Закрытие артериального протока происходит вскоре после рождения (в норме — до 8 нед жизни), когда лёгкие начинают получать всю кровь из правых отделов сердца. После рождения перестают функционировать и редуцируются, превращаясь в соединительнотканные тяжи, и другие сосуды (сосуды пуповины и венозный проток). Овальное отверстие закрывается также после рождения.
источник
Кровеносные сосуды сердца: венечные артерии и вены сердца. Типы кровоснабжения сердца. Лимфоотток.
Артерии сердца отходят от луковицы аорты, и наподобие венца окружают сердце, в связи с чем и называются венечными артериями.
Правая венечная артерия уходит вправо под ушко правого предсердия, ложится в венечную борозду и огибает правую поверхность сердца. Ветви правой венечной артерии кровоснабжают стенки правого желудочка и предсердия, заднюю часть межжелудочковой перегородки, сосочковые мышцы левого желудочка, синусно-предсердный и предсердно-желудочковый узлы проводящей системы сердца.
Левая венечная артерия толще правой и располагается между началом легочного ствола и ушком левого предсердия. Ветви левой венечной артерии кровоснабжают стенки левого желудочка, сосочковые мышцы, большую часть межжелудочковой перегородки, переднюю стенку правого желудочка, стенки левого предсердия.
Ветви правой и левой венечных артерий формируют два артериальных кольца вокруг сердца: поперечное и продольное. Они обеспечивают кровоснабжение всех слоев стенок сердца.
Существует несколько типов кровоснабжения сердца:
- правовенечный тип — большинство отделов сердца кровоснабжается ветвями правой венечной артерии;
- левовенечный тип — большая часть сердца получает кровь из ветвей левой венечной артерии;
- равномерный тип — кровь равномерно распределяется по артериям;
- среднеправый тип — переходный тип кровоснабжения;
- среднелевый тип — переходный тип кровоснабжения.
Считается, что среди всех типов кровоснабжения преобладающим является среднеправый тип.
Вены сердца более многочисленны, чем артерии. Большинство крупных вен сердца собирается в венечный синус — один общий широкий венозный сосуд. Венечный синус располагается в венечной борозде на задней поверхности сердца и открывается в правое предсердие. Притоками венечного синуса являются 5 вен:
- большая вена сердца;
- средняя вена сердца;
- малая вена сердца;
- задняя вена левого желудочка;
- косая вена левого предсердия.
Кроме этих пяти вен, впадающих в венечный синус, у сердца имеются вены, которые открываются непосредственно в правое предсердие: передние вены сердца, и наименьшие вены сердца.
Вегетативная иннервация сердца.
Парасимпатическая иннервация сердца
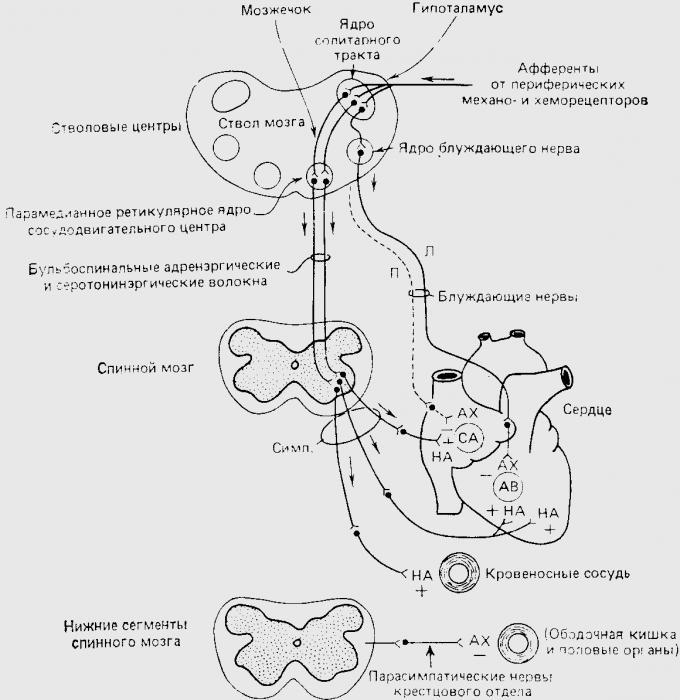
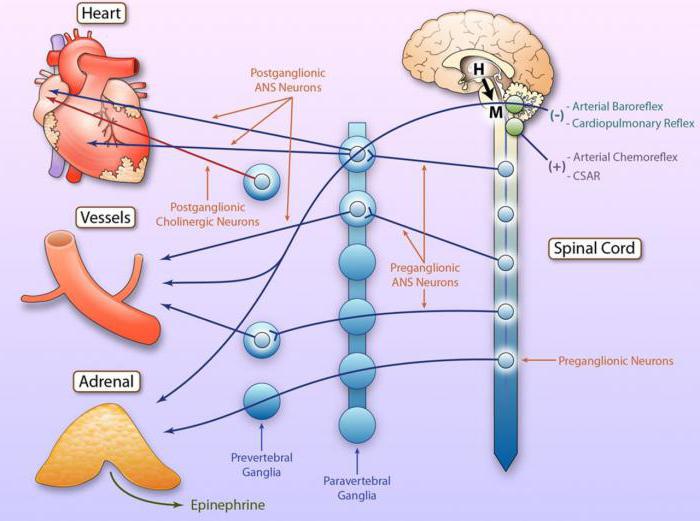
Преганглионарные парасимпатические сердечные волокна идут в составе ветвей, отходящих от блуждающих нервов с обеих сторон в области шеи. Волокна от правого блуждающего нерва иннервируют преимущественно правое предсердие и особенно обильно синоатриальный узел. К атриовентрикулярному узлу подходят главным образом волокна от левого блуждающего нерва. Вследствие этого правый блуждающий нерв влияет преимущественно на частоту сокращений сердца, а левый на атриовентрикулярное проведение. Парасимпатическая иннервация желудочков выражена слабо и оказывает свое влияние косвенно, за счет торможения симпатических эффектов.
Симпатическая иннервация сердца
Симпатические нервы в отличие от блуждающих практически равномерно распределены по всем отделам сердца. Преганглионарные симпатические сердечные волокна берут начало в боковых рогах верхних грудных сегментов спинного мозга. В шейных и верхних грудных ганглиях симпатического ствола, в частности в звездчатом ганглии, эти волокна переключаются на постганглионарные нейроны. Отростки последних подходят к сердцу в составе нескольких сердечных нервов.
У большинства млекопитающих, включая человека, деятельность желудочков контролируется преимущественно симпатическими нервами. Что касается предсердий и, особенно, синоатриального узла, то они находятся под постоянными антагонистическими воздействиями со стороны блуждающих и симпатических нервов.
Сердце иннервируется не только эфферентными, но и большим количеством афферентных волокон, идущих в составе блуждающих и симпатических нервов. Большая часть афферентных путей, принадлежащих блуждающим нервам, представляет собой миелинизированные волокна с чувствительными окончаниями в предсердиях и левом желудочке. При регистрации активности одиночных предсердных волокон были выделены два типа механорецепторов: В-рецепторы, отвечающие на пассивное растяжение, и А-рецепторы, реагирующие на активное напряжение.
Наряду с этими миелинизированными волокнами от специализированных рецепторов, существует еще одна большая группа чувствительных нервов, отходящих от свободных окончаний густого субэндокардиального сплетения безмякотных волокон. Эта группа афферентных путей идет в составе симпатических нервов. Полагают, что именно эти волокна отвечают за резкие боли с сегментарной иррадиацией, наблюдающиеся при ишемической болезни сердца (стенокардии и инфаркте миокарда).
Развитие сердца. Аномалии положения и строения сердца.
Развитие сердца
Сложная и своеобразная конструкция сердца, отвечающая его роли биологического двигателя, складывается в эмбриональном периоде, У эмбриона сердце проходит стадии, когда его строение аналогично двухкамерному сердцу рыб и не полностью перегороженному сердцу рептилий. Зачаток сердца появляется в период нервной трубки у зародыша 2.5 недель, имеющего длину всего 1.5 мм. Он образуется из кардиогенной мезенхимы вентрально от головного конца передней кишки в виде парных продольных клеточных тяжей, в которых формируются тонкие эндотелиальные трубки. В середине 3-й недели у эмбриона длиной 2.5 мм обе трубки сливаются между собой, образуя простое трубчатой сердце. На этой стадии зачаток сердца состоит из двух слоев. Внутренний, более тонкий слой представляет первичный эндокард. Снаружи располагается более толстый слой, состоящий из первичного миокарда и эпикарда. В это же время происходит расширение полости перикарда, которая окружает сердце. В конце 3-й недели сердце начинает сокращаться.
Вследствие своего быстрого роста сердечная трубка начинает изгибаться вправо, образую петлю, а затем принимает S-образную форму. Эта стадия носит название сигмовидного сердца. На 4-й неделе у зародыша 5 мм длины в сердце можно выделить несколько частей. Первичное предсердие принимает кровь из сходящихся к сердцу вен. В месте слияния вен образуется расширение, называемое венозным синусом. Из предсердия через относительно узкий предсердно-желудочковый канал кровь поступает в первичный желудочек. Желудочек продолжается в луковицу сердца, за которой следует артериальный ствол. В местах перехода желудочка в луковицу и луковицы в артериальный ствол, а также по сторонам предсердно-желудочкового канала находятся эндокардиальные бугры, из которых развиваются клапаны сердца. По своему строению сердце эмбриона аналогично двухкамерному сердцу взрослой рыбы, функция которого состоит в подаче венозной крови к жабрам.
В течение 5-й и 6-й недель происходят существенные изменения во взаимном расположении отделов сердца. Его венозный конец перемещается краниально и дорсально, а желудочек и луковица смещаются каудально и вентрально. На поверхности сердца появляются венечная и межжелудочковая борозды, и оно приобретает в общих чертах дефинитивную внешнюю форму. В этот же период начинаются внутренние преобразования, которые приводят к образованию четырехкамерного сердца, характерного для высших позвоночных. В сердце развиваются перегородки и клапаны. Разделение предсердий начинается у эмбриона 6 мм длины. На середине его задней стенки появляется первичная перегородка, она достигает предсердно-желудочкового канала и сливается с эндокардиальными буграми, которые к этому времени увеличиваются и разделяют канал на правую и левую части. Первичная перегородка не является полной, в ней образуются сначала первичное, а затем вторичное межпредсердные отверстия. Позднее образуется вторичная перегородка, в которой имеется овальное отверстие. Через овальное отверстие кровь переходит из правого предсердия в левое. Отверстие прикрывается краем первичной перегородки, образующим заслонку, препятствующую обратному току крови. Полное слияние первичной и вторичной перегородок наступает в конце внутриутробного периода.
На 7-й и 8-й неделях эмбрионального развития наступает частичная редукция венозного синуса. Его поперечная часть преобразуется в венечный синус, левый рог уменьшается до небольшого сосуда — косой вены левого предсердия, а правый рог образует часть стенки правого предсердия между местами впадения в него верхней и нижней полых вен. В левое предсердие втягиваются общая легочная вена и стволы правой и левой легочных вен, в результате чего в предсердие открываются по две вены из каждого легкого.
Луковица сердца у зародыша 5 недель сливается с желудочком, образуя принадлежащий правому желудочку артериальный конус. Артериальный ствол делится развивающейся в нем спиральной перегородкой на легочный ствол и аорту. Снизу спиральная перегородка продолжается по направлению к межжелудочковой перегородке таким образом, что легочный ствол открывается в правый, а начало аорты в левый желудочек. В образовании спиральной перегородки принимают участие эндокардиальные бугры, расположенные в луковице сердца; за их счет формируются также клапаны аорты и легочного ствола.
Межжелудочковая перегородка начинает развиваться на 4-й неделе, рост ее происходит снизу вверх, но до 7-й недели перегородка остается неполной. В верхней ее части находится межжелудочковое отверстие. Последнее закрывается растущими эндокардиальными буграми, в этом месте формируется перепончатая часть перегородки. Из эндокардиальных бугров образуются предсердно-желудочковые клапаны.
По мере разделения камер сердца и формирования клапанов происходит дифференцировка тканей, из которых построена стенка сердца. В миокарде выделяется предсердно-желудочковая проводящая система. Перикардиальная полость обособляется от общей полости тела. Сердце перемещается из области шеи в грудную полость. Сердце эмбриона и плода имеет относительно большие размеры, так как оно обеспечивает не только продвижение крови по сосудам тела зародыша, но и плацентарное кровообращение.
На всем протяжении внутриутробного периода сохраняется сообщение между правой и левой половинами сердца посредством овального отверстия. Кровь, поступающая в правое предсердие по нижней полой вене, направляется с помощью заслонок этой вены и венечного синуса к овальному отверстию и через него в левое предсердие. Из верхней полой вены кровь идет в правый желудочек и выбрасывается в легочный ствол. Малый круг кровообращения у плода не функционирует, так как узкие легочные сосуды оказывают большое сопротивление тику крови. Через легкие у плода проходит лишь 5-10% крови, поступающей в легочный ствол. Остальная кровь сбрасывается по артериальному протоку в аорту и поступает в большой круг кровообращения, минуя легкие. Благодаря овальному отверстию и артериальному протоку поддерживается баланс прохождения крови через правую и левую половины сердца.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
КРОВОСНАБЖЕНИЕ СЕРДЦА
Особенности кровоснабжения сердца
Кровоснабжение сердца осуществляется по двум основным сосудам — правой и левой коронарным артериям, начинающимся от аорты тотчас выше полулунных клапанов.
Левая коронарная артерия начинается из левого заднего синуса Вильсальвы, направляется вниз к передней продольной борозде, оставляя справа от себя легочную артерию, а слева — левое предсердие и окруженное жировой тканью ушко, которое обычно ее прикрывает. Она представляет собой широкий, но короткий ствол длиной обычно не более 10-11 мм.[Рисунок 4.]
Левая коронарная артерия разделяется на две, три, в редких случаях на четыре артерии, из которых наибольшее значение для патологии имеют передняя нисходящая (ПМЖВ) и огибающая ветви(ОВ), или артерии.
Передняя нисходящая артерия является непосредственным продолжением левой коронарной.
По передней продольной сердечной борозде она направляется к области верхушки сердца, обычно достигает ее, иногда перегибается через нее и переходит на заднюю поверхность сердца.
От нисходящей артерии под острым углом отходят несколько более мелких боковых ветвей, которые направляются по передней поверхности левого желудочка и могут доходить до тупого края; кроме того, от нее отходят многочисленные септальные ветви, прободающие миокард и разветвляющиеся в передних 2/3 межжелудочковой перегородки. Боковые ветви питают переднюю стенку левого желудочка и отдают ветви к передней папиллярной мышце левого желудочка. Верхняя септальная артерия дает веточку к передней стенке правого желудочка и иногда к передней папиллярной мышце правого желудочка.
На всем протяжении передняя нисходящая ветвь лежит на миокарде, иногда погружаясь в него с образованием мышечных мостиков длиной 1-2 см. На остальном протяжении передняя поверхность ее покрыта жировой клетчаткой эпикарда.
Огибающая ветвь левой коронарной артерии обычно отходит от последней в самом начале (первые 0,5-2 см) под углом, близким к прямому, проходит в поперечной борозде, достигает тупого края сердца, огибает его, переходит на заднюю стенку левого желудочка, иногда достигает задней межжелудочковой борозды и в виде задней нисходящей артерии направляется к верхушке. От нее отходят многочисленные ветви к передней и задней папиллярным мышцам, передней и задней стенкам левого желудочка. От нее также отходит одна из артерий, питающих синоаурикулярный узел.[8]
Правая коронарная артерия.
Правая коронарная артерия начинается в переднем синусе Вильсальвы. Сначала она располагается глубоко в жировой ткани справа от легочной артерии, огибает сердце по правой атриовентрикулярной борозде, переходит на заднюю стенку, достигает задней продольной борозды, а затем в виде задней нисходящей ветви опускается до верхушки сердца.[Рисунок 5.]
Артерия дает 1-2 ветви к передней стенке правого желудочка, частично к переднему отделу перегородки, обеим папиллярным мышцам правого желудочка, задней стенке правого желудочка и заднему отделу межжелудочковой перегородки; от нее также отходит вторая ветвь к синоаурикулярному узлу.[7]
Выделяют три основных типа кровоснабжения миокарда: средний, левый и правый. Это подразделение базируется в основном на вариациях кровоснабжения задней или диафрагмальной поверхности сердца, поскольку кровоснабжение переднего и боковых отделов является достаточно стабильным и не подвержено значительным отклонениям. При среднем типе все три основные коронарные артерии развиты хорошо и достаточно равномерно. Кровоснабжение левого желудочка целиком, включая обе папиллярные мышцы, и передних 1/2 и 2/3 межжелудочковой перегородки осуществляется через систему левой коронарной артерии. Правый желудочек, в том числе обе правые папиллярные мышцы и задняя 1/2-1/3 перегородки, получает кровь из правой коронарной артерии. Это, по-видимому, наиболее распространенный тип кровоснабжения сердца. При левом типе кровоснабжение всего левого желудочка и, кроме того, целиком всей перегородки и частично задней стенки правого желудочка осуществляется за счет развитой огибающей ветви левой коронарной артерии, которая достигает задней продольной борозды и оканчивается здесь в виде задней нисходящей артерии, отдавая часть ветвей к задней поверхности правогожелудочка. Правый тип наблюдается при слабом развитии огибающей ветви, которая или заканчивается, не доходя до тупого края, или переходит в коронарную артерию тупого края, не распространяясь на заднюю поверхность левого желудочка. В таких случаях правая коронарная артерия после отхождения задней нисходящей артерии обычно дает еще несколько ветвей к задней стенке левого желудочка. При этом весь правый желудочек, задняя стенка левого желудочка, задняя левая папиллярная мышца и частично верхушка сердца получают кровь из правой коронарной артериолы.
Кровоснабжение миокарда осуществляется непосредственно:а) капиллярами, лежащими между мышечными волокнами, оплетающими их и получающими кровь из системы коронарных артерий через артериолы;б) богатой сетью миокардиальных синусоидов;в) сосудами Вьессана-Тебезия. При повышении давления в коронарных артериях и увеличении работы сердцакровоток в коронарных артериях возрастает. Недостаток кислорода также приводит к резкому возрастанию коронарного кровотока. Симпатические и парасимпатические нервы, по-видимому, слабо влияют на коронарные артерии, оказывая основное свое действие прямо на сердечную мышцу.[9]
источник
Кровоснабжение и иннервация сердца
Приток артериальной крови к сердцу осуществляется по правой и левой венечным артериям, которые отходят от восходящей части аорты и разветвляются на более мелкие сосуды на поверхности органа. Отток венозной крови, происходит, главным образом по системе вен, впадающих в венечный синус и далее в правое предсердие.
Иннервация сердца. Несмотря на то, что деятельность сердца носит ритмический характер, частота его сокращений регулируется блуждающими и симпатическими нервами, ветви которых направляются к синусно-предсердному узлу. Стимуляция нервной симпатической системы ведет к увеличению частоты сердечных сокращений. Блуждающий нерв, который принадлежит нервной парасимпатической системе, напротив, уменьшает частоту его сокращений.
В норме сердце постоянно находится под тормозным воздействием блуждающих нервов. При физической нагрузке или эмоциональном возбуждении это влияние или так называемый “тормоз”, устраняется. В результате частота сердечных сокращений возрастает. Во время отдыха и в состоянии эмоционального покоя сокращение сердца замедляется.
Сердечный цикл.
Сердце работает наподобие насоса по замкнутому циклу, который называется сердечным и состоит из чередования двух фаз: сокращения сердечной мышцы (систолы) и ее расслабления (диастолы).
Каждый цикл начинается с возникновения возбуждения в синоатриальном узле (первичный водитель ритма, расположенный в устье полых вен, откуда возбуждение распространяется по стенке правого предсердия к атриовентрикулярному узлу, который является вторичным водителем ритма), в результате чего сокращаются предсердия (систола предсердий – продолжительность 0,04 – 0,07 с), а затем электрический импульс по пучку Гиса достигает желудочков, вызывая их систолу. Продолжительность сокращений желудочков больше, чем предсердий и составляет около 0,3 с. В расслабленном состоянии желудочки пребывают примерно 0,5 с. За 0,1 с до окончания диастолы желудочков начинается систола предсердий. Следовательно, диастола предсердий продолжается 0,7 с, а совместная диастола предсердий и желудочков (пауза) продолжается 0,4 с.
Во время сокращения сердечная мышца не отвечает на раздражение, возбудимость ее резко понижается. Это – фаза абсолютной рефрактерности сердца. В начальном периоде расслабления возбудимость сердечной мышцы восстанавливается. но не достигает исходной величины (относительная рефрактерность). В этот момент сердце может ответить внеочередным сокрашением (экстрасистолой) на дополнительное раздражение. Относительная рефрактерность сменяется фазой повышенной возбудимости (экзальтация).
Левый желудочек выбрасывает кровь в сосуды большого круга кровообращения, поддерживая при этом артериальное давление на постоянном уровне. Поэтому сила его сокращений больше по сравнению с правым желудочком, который хоть и перекачивает такой же объем крови, но посылает его в малый круг кровообращения под мышечным давлением.
Тоны сердца. Звуки, возникающие при смыкании створок клапанов, называются тонами сердца.
Первый тон формируется вследствие смыкания створок предсердно-желудочковых клапанов при сокращении желудочков.
Второй тон обусловлен закрытием клапанов аортыи легочного ствола во время диастолы.
Первый тон более низкий и длинный, второй – короткий и более высокий. Воспроизвести первый тон, можно произнося слово “лабб”, а второй “дапп”. При ускорении тока крови, деформации клапанов или расширения камер сердца могут возникать дополнительные звуки, обычно именуемые шумами.
Сердечный или верхушечный толчок обусловлен сокращением левого желудочка, прилегающего к передней стенке грудной полости. Он определяется на ощупь, и часто виден глазом в пятом левом межреберье.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Артерии осуществляющие кровоснабжение сердечной мышцы это
Примерно 30% смертей в экономически развитых странах Запада происходят в результате повреждений коронарных артерий. Практически все пожилые люди этих стран страдают, по меньшей мере, от нарушений коронарного кровотока. В связи с этим для понимания этой важной медицинской проблемы необходимо изучение нормальной и патологической физиологии коронарного кровообращения .
На рисунке показано сердце и его коронарная система. Обратите внимание, что главные коронарные артерии расположены на поверхности сердца, а мелкие артерии проникают с поверхности в толщу мышечной массы. Через эти артерии и осуществляется кровоснабжение миокарда. И только 1/10 мм внутренней эндокардиальной поверхности сердечной мышцы снабжается кровью прямо из полостей сердца, т.е. этот источник кровоснабжения очень мал.
Левая коронарная артерия снабжает кровью преимущественно переднюю и боковую стенки левого желудочка; правая коронарная артерия снабжает кровью правый желудочек, а также заднюю стенку левого желудочка (у 80-90% людей).
Большая часть венозной крови от левого желудочка поступает в правое предсердие через коронарный синус. Кровоток через коронарный синус составляет почти 75% общего коронарного кровотока. Большая часть венозной крови от правого желудочка поступает через мелкие передние коронарные вены непосредственно в правое предсердие, не вливаясь в коронарный синус. И совсем небольшая часть венозной крови возвращается в сердце по мельчайшим тебезиевым венам, которые открываются прямо во все полости сердца.
Коронарный кровоток у человека в состоянии покоя равен примерно 225 мл/мин, что составляет 4-5% общего сердечного выброса.
Во время тяжелой физической нагрузки сердечный выброс у молодых здоровых людей увеличивается в 4-7 раз, причем на фоне увеличения артериального давления. Следовательно, работа, производимая сердцем в разных условиях, может увеличиваться в 6-9 раз. В то же время коронарный кровоток увеличивается в 3-4 раза, чтобы удовлетворить возросшие метаболические потребности миокарда. Увеличение кровотока не соответствует увеличению рабочей нагрузки на сердце. Это значит, что отношение энергозатрат к величине коронарного кровотока возрастает.
Следовательно, должна возрасти эффективность использования энергии миокардом для компенсации относительной недостаточности коронарного кровотока.
На рисунке показаны изменения тока крови через капиллярную сеть левого желудочка человека во время систолы и диастолы (данные экстраполированы из экспериментов на животных). Обратите внимание, что капиллярный кровоток левого желудочка падает до очень низких величин во время систолы, в то время как во всех сосудистых областях организма кровоток во время систолы увеличивается. Причиной снижения кровотока является мощное сокращение миокарда левого желудочка и сдавление сосудов, проходящих в толще миокарда, во время систолы.
Во время диастолы, когда сердечная мышца расслабляется и кровь в капиллярную сеть поступает свободно, кровоток увеличивается.
В правом желудочке кровоток через коронарные капилляры также испытывает фазные изменения, однако сила сокращения правого желудочка гораздо меньше, поэтому изменения кровотока во время систолы выражены слабее, чем в левом желудочке.
Сравнение эпикардиального и эндокардиального коронарного кровотока. Влияние внутрисердечного давления. На рисунке представлена схема коронарных сосудов, находящихся в сердечной мышце на разной глубине. Эпикардиаяьные коронарные артерии, расположенные на наружной поверхности сердца, снабжают кровью большую часть миокарда. Мелкие внутримышечные артерии являются веточками эпикардиальных артерий; они пронизывают миокард стенки сердца. Под эндокардом расположены сплетения субэндокардильных артерий. Во время систолы кровь протекает через субэндокардиальные артериальные сплетения левого желудочка, в то время как внутримышечные коронарные артерии сдавливаются мощным сокращением стенки желудочка.
Однако уменьшение кровотока в них компенсируется разветвленной системой субэндокардиальных сплетений. Далее в этой главе увидим, что различие в интенсивности кровотока через эпикардиальные и эндокардиальные артерии играет важную роль в развитии некоторых вариантов коронарной ишемии.
источник
Кровоснабжение и иннервация сердца. Анатомия сердца
Иннервация сердца – это снабжение его нервами, обеспечивающее связь данного органа с ЦНС. Звучит просто, но ведь всем известно, насколько удивителен человеческий организм. Снабжение сердца нервами – это самый настоящий отдельный биомир. А ещё сложная, но интересная анатомическая тема. И сейчас её рассмотрению хотелось бы уделить немного внимания.
Парасимпатическая иннервация
О ней стоит рассказать в первую очередь, поскольку сердце получает не одну, а несколько иннерваций – парасимпатическую, симпатическую и чувствительную. С первой из перечисленных следует начать.
Итак, преганглионарные нервные волокна (для которых характерно медленное проведение импульсов) относятся к блуждающим нервам. Они заканчиваются в интрамуральных ганглиях сердца – узлах, которые представляют собой совокупность особых клеток, состоящих из аксонов, дендритов и тел.
В ганглиях находятся вторые нейроны с отростками, идущими к проводящей системе, коронарным сосудам и миокарду – среднему слою сердца, составляющему основную часть его. Также там расположены Н-холинорецепторы. Это быстродействующие ионотропные рецепторы – мембранные каналы, по которым происходит движение ионов.
На эффекторных клетках (тех, которые разрушают антитела), в свою очередь, располагаются М-холинорецепторы, передающие сигнал через гетеротримерные G-белки.
Важно отметить, что при возбуждении ЦНС в синаптическую щель (промежуток между мембраной аксона и тела/дендрита) поступают различные биологически активные вещества, пептиды (цепи аминокислот) в том числе. Это важно учитывать, поскольку им свойственна модулирующая функция, позволяющая изменять величину и направленность реакции сердца на главный медиатор (вещество, передающее импульсы от одной клетки к другой).
Также надо упомянуть, что волокна от правого блуждающего нерва снабжают синусно-предсердный узел (синоатриальный), а также миокард правого предсердия. А от левого – атриовентрикулярный.
Происходящие процессы
Продолжая тему парасимпатической иннервации сердца, следует поговорить о некоторых немаловажных процессах. Важно знать, что правый блуждающий нерв оказывает влияние на ЧСС, а левый – на АВ-проводимость. Иннервация желудочков, к слову, выражена очень слабо, поэтому и влияние она оказывает косвенное – лишь осуществляя торможение симпатических эффектов.
Впервые всё это было изучено в середине XIX века братьями Вебер. Именно они выявили, что раздражение блуждающих нервов (которых и касается всё сказанное выше) тормозит работу главного органа – вплоть до полной остановки.
Впрочем, стоит вернуться к М-холинорецепторам. На них оказывает воздействие ацетилхолин, являющийся медиатором, отвечающим за нервно-мышечную передачу. В данном случае он активирует каналы К+. Они представляют собой заполненные водой поры и выполняют роль катализатора транспортировки ионов К+.
В результате этого сложного процесса, говоря простым языком, может произойти следующее:
- Выход К+ из клетки. Последствия: замедление ритма и проведения в АВ-узле, снижение возбудимости и силы сокращений, уменьшение периода рефрактерности.
- Снижение активности протеинкиназы А, которая отвечает за активацию и инактивацию ферментов в организме. Как следствие – уменьшение её проводимости.
Кстати, ещё стоит отметить вниманием такое понятие, как «ускользание сердца». Это – явление, при котором его сокращения прекращаются из-за того, что блуждающий нерв слишком долго находится в возбуждённом состоянии, но потом сразу же восстанавливаются. Уникальный феномен. По сути, так организм избегает смертельной опасности — остановки сердца.
Симпатическая иннервация
Её также важно затронуть вниманием. Исходя из вышеизложенного, можно понять, что кратко иннервацию сердца описать сложно, тем более простым языком. Но всё же с симпатической разобраться проще. Как минимум потому, что её нервы, в отличие от блуждающих, равномерно распределены по всем отделам сердца.
Итак, есть первые нейроны – псевдоуниполярные клетки. Они располагаются в боковых рогах 5-ти верхних сегментов грудного отдела спинного мозга. Их отростки заканчиваются в верхних и в шейных узлах, где начинаются вторые нейроны, отходящие непосредственно к сердцу (об этом говорилось выше).
То, как симпатические нервы влияют на сердце, было изучено в XIX веке братьями Цион, а затем и Иваном Петровичем Павловым. Они выяснили, что вследствие этого наблюдается положительный хронотропный эффект. То есть, увеличение частоты сокращений.
Чувствительная иннервация
Она может быть как сознательной, так и рефлекторной. Чувствительная иннервация сердца первого типа осуществляется:
- Нейронами спинномозговых узлов (первыми). Их рецепторные окончания образуются дендритами в слоях стенки сердца.
- Вторыми нейронами симпатической нервной системы. Они находятся в собственных ядрах задних рогов спинного мозга.
- Третьими нейронами. Расположены в вентролатеральных ядрах. Их дендриты отходят к клеткам четвёртого и второго слоёв постцентральной извилины.
Что относительно рефлекторной иннервации? Её обеспечивают нейроны нижнего и верхнего узлов блуждающего нерва, о котором столько всего было рассказано выше.
Есть ещё один нюанс, который необходимо отметить вниманием. Чувствительную иннервацию сердца (на схеме это обычно не показывается) осуществляют афферентные клетки второго типа Догеля, что находятся в узлах сердечных сплетений. Именно благодаря их дендритам в стенке сердца формируются рецепторы, с которыми замыкающиеся на эффекторных нейронах аксоны образуют внецентральную рефлекторную дугу. Она является очередной сложной системой, обеспечивающей мгновенную регуляцию кровоснабжения всех локальных отделов человеческого сердца.
Миокард
Это – средний мышечный слой сердца. Он составляет основную часть его массы, о чём уже упоминалось выше. И раз речь идёт про деятельность сердца, то миокард обойти вниманием нельзя.
Его особенность – создание ритмических движений мышцы (чередование сокращений с расслаблением). Но вообще, у миокарда четыре свойства – возбудимость, автоматизм, проводимость, а также сократимость. О каждом из них вкратце стоит рассказать.
- Возбудимость. По сути, это «ответ» сердца на раздражитель (химический, механический, электрический). Интересно, что реагирует мышца только на сильные воздействия. Раздражитель допороговой силы ею не воспринимается. Это всё из-за особого строения миокарда – возбуждение по нему проносится быстро. Поэтому, чтобы мышца отреагировала, оно должно быть ярко выраженным.
- Автоматизм и проводимость. Так называется способность пейсмейкерных клеток (водителей ритма) к инициации спонтанного возбуждения, при котором не требуется участие нейрогуморального контроля. Оно возникает в проводящей системе, после чего распространяется по всем частям миокарда.
- Сократимость. Это свойство, понять которое легче всего. И тут есть кое-какие особенности. Мало кто знает, что сила сокращений зависит от длины мышечных волокон. Чем больше крови притекает к сердцу – тем сильнее они растягиваются. И тем мощнее становятся сокращения. Это важно, так как от силы зависит полное опорожнение сердечных полостей, что, в свою очередь, поддерживает равновесие количество притекающей и утекающей крови.
Строение мышцы и кровоток
Выше было немало сказано про чувствительную, симпатическую и парасимпатическую иннервацию сердца. Теперь можно перейти к теме, касающейся его кровоснабжения. Которая тоже весьма подробна, интересна и сложна.
Сердечная мышца – это центр процесса кровообращения. Именно её работа обеспечивает движение важнейшей биологической жидкости по сосудам.
Все приблизительно знают, как устроено сердце. Это – мышечный орган, находящийся посередине груди. Он делится на левое и правое отделения, у каждого из которых есть желудочек и предсердие. Оттуда всё и начинается. Кровь, которая поступает к органу, сначала попадает в предсердие, затем в желудочек, а потом – в крупные артерии. То, в каком направлении движется биожидкость, задают клапаны.
Интересно, что кровь с низким содержанием кислорода отправляется от сердца в лёгкие. Там происходит её очищение от CO2 с последующим насыщением кислородом. Потом кровь попадает в венулы, а затем и в более крупные вены. После чего отправляется обратно к сердцу. Попав в полые вены, кровь попадает в правое предсердие.
Вот так простым языком и можно описать большой круг кровообращения. Обратив внимание на показанную ниже схему, можно примерно представить, как всё выглядит. И, естественно, кровоснабжение сердца тоже происходит по описанному принципу.
Кровяное давление
Немного стоит поговорить и о нём. Ведь давление имеет непосредственное отношение к кровоснабжению сердца. Оно создаётся каждый раз, когда очередная «порция» выбрасывается в аорту и в лёгочную артерию. А происходит это постоянно.
Давление становится выше, когда сердца, выполняя более сильные и частые сокращения, выбрасывает кровь в аорту. А ещё при сужении артериол. Падает давление тогда, когда артерии расширяются. Впрочем, на его величину влияет ещё и количество циркулирующей крови, а также то, насколько она вязкая.
Стоит отметить интересный нюанс. По мере удаления от мышцы давление крови постепенно уменьшается. Минимальные показатели наблюдаются в венах. И разница между высоким давлением (аорта) и низким (лёгочные, полые вены) является фактором, обеспечивающим непрерывный ток крови.
Что касательно показателей? Нормальное давление – это 120 на 70 (допустимо 80) мм рт. ст. Оно стабильно примерно до 40 лет. Затем чем старше становится человек – тем выше его давление. Для людей в возрасте от 50 до 60 нормой является 144/85 мм рт. ст. А для тех, кто старше 80-ти, – 150/80 мм рт. ст.
У отклонений от нормы есть свои названия, и большинству они знакомы. Гипертония – это стойкое повышение давления, наблюдаемое у человека, находящегося в состоянии покоя. А гипотонией называется понижение. Чем бы из двух ни страдал человек, у него всё равно будет в некоторой мере нарушено кровоснабжение органов.
Частота сердечных сокращений
Про иннервацию сердца, внутрисердечные и внесердечные нервные сплетения было сказано достаточно – теперь стоит поговорить и про ЧСС. Многие полагают, что частота сердечных сокращений – это просто синоним слова «пульс». Что ж, ошибочно.
Это – количество сокращений, выполняемое сердечной мышцей за определённую временную единицу. Как правило, за минуту. А пульс – количество расширений артерии, происходящее в момент выброса сердцем крови. Его величина может совпадать с показателями ЧСС, но только у полностью здоровых людей.
Если, например, ритмы сердца нарушены, то и мышца сокращается беспорядочно. Бывает, что два раза подряд – тогда левый желудочек просто не успевает наполняться кровью. В таком случае второе сокращение происходит, когда он пустой. А значит из него не выбрасывается кровь в аорту. Соответственно, и пульс в артериях не прослушивается. Но сокращение произошло, а значит «счёт» ЧСС идёт.
В то же время есть такое понятие, как дефицит пульса. Наблюдается при мерцательной аритмии. Характеризуется несоответствием ЧСС частоте пульса. Частоту сокращений в таких случаях не удастся выявить, измерив пульс. Для этого надо выслушивать удары сердца. При помощи фонендоскопа, например.
Нормы ЧСС
Их стоит знать каждому человеку, которому небезразличен его организм. Что ж, вот общепринятая таблица по возрастам нормы ЧСС у здоровых людей.
источник